Основные причины нарушения липидного обмена, группы липидов, какие процессы в них входят?
Содержание:
Состав липопротеинов
Липопротеин (липопротеид) состоит из молекулы:
- Этерифицированной формы ХС;
- Неэтерифицированной формы ХС;
- Молекулы триглицерида;
- Молекул белка и фосфолипида.
Компоненты протеинов (протеидов) в составе молекул липопротеидов:
- Аполипротеин (аполипротеид);
- Апопротеин (апопротеид).
Весь процесс жирового обмена подразделяется на два вида метаболических процессов:
- Эндогенный жировой метаболизм;
- Экзогенный обмен липидов.
Если липидный обмен происходит с молекулами холестерина, которые попадают в организм с пищей, тогда это экзогенный путь метаболизма. Если же источником липидов является их синтезирование клетками печени, тогда это эндогенный путь метаболизма.
Существуют несколько фракций липопротеидов, из которых каждая фракция выполняет определённые функции:
- Молекулы хиломикронов (ХМ);
- Липопротеиды очень низкой молекулярной плотности (ЛПОНП);
- Липопротеиды низкой молекулярной плотности (ЛПНП);
- Липопротеиды средней молекулярной плотности (ЛПСП);
- Липопротеиды высокой молекулярной плотности (ЛПВП);
- Молекулы триглицеридов (ТГ).
Метаболический процесс между фракциями липопротеидов взаимосвязанный.
Холестерин и молекулы триглицеридов необходимы:
- Для функционирования системы гемостаза;
- Для формирования мембран всех клеток в организме;
- Для выработки гормонов эндокринными органами;
- Для продуцирования жёлчных кислот.
Холестерин участвует во многих процессах метаболизма в человеческом организме.
Когда назначается липидограмма?
Для здоровых / взрослых женщин и мужчин (т.е. без каких-либо факторов риска сердечно / сосудистых заболеваний) рекомендуется проходить липидограмму (натощак) каждые 4-6 лет (после достижения 20-ти летнего возраста). Кроме того, она обязательно назначается, если по результатам ежегодного биохимического анализа крови (в целях контроля здоровья) был выявлен «высокий» показатель Общего Холестерина. То есть, от 6,22 ммоль/л (240 мг/дл) и выше. Или же «пограничный/высокий» (на усмотрение врача) в диапазоне: от 5,18 до 6,18 ммоль/л (200-239 мг/дл).
Для взрослых женщин и мужчин, уже имеющих ФАКТОРЫ РИСКА развития ССЗ атерогенного генеза (они указаны чуть ниже), или повышенный уровень холестерина (по результатам предыдущего комплексного исследования липидного профиля / спектра крови) липидограмма может назначаться чаще (на усмотрение лечащего специалиста).
Уплотнения в стенках сосудов, вызванные образованием (и ростом) , так называемых «холестериновых бляшек», серьезно мешают кровообращению. Тем самым, провоцируя — развитие сосудистых заболеваний….
Атерогенные ФАКТОРЫ РИСКА развития ССЗ (сердечно/сосудистых заболеваний) согласно рекомендациям NCEP (Национальной Программы по Изучению Холестерина) от 2002 года включают в себя:
- курение (что интересно, как активное, так и излишнее – пассивное);
- избыточный вес / ИМТ от 25 и более (или ожирение / ИМТ от 30 и выше / КАЛЬКУЛЯТОР (ИМТ) ОНЛАЙН);
- «нездоровый» рацион питания (что плохо и хорошо влияет смотрите ЗДЕСЬ (в табличке/памятке);
- гиподинамия (малоподвижный образ жизни / «сидячая» работа);
- возраст (при достижении мужчинами 45-ти лет или женщинами 50-55 лет);
- гипертония (повышенное артериальное давление от 140/90 мм. рт. ст. и выше);
- семейная история преждевременных ССЗ сердечно/сосудистых заболеваний (сердечные приступы/инфаркты у отца в возрасте – до 55 лет или у матери в возрасте – до 65 лет);
- синдром сердечной недостаточности (ИБС), а также, перенесенные ранее инфаркт миокарда или инсульт;
- диабет или же пред/диабет.
ПРИМЕЧАНИЕ: уровни ЛПВП холестерина: от 60 мг/дл (1,55 ммоль/л) и выше, согласно все тем же рекомендациям NCEP, считаются «отрицательным фактором риска». Что позволяет исключить из общего количества – один из выше/перечисленных атерогенных факторов.
Начиная с 2013 (согласно рекомендациям Американской Ассоциации Сердца), многие зарубежные врачи стали учитывать дополнительно:
- обязательно — пол (мужской или женский);
- расу (монголоидная, афроамериканская и т.д.);
- и так называемую «Aspirin Therapy» (ежедневную терапию аспирином), необходимую почти для всех мужчин и женщин возрастом от 50-60 лет (в зависимости от состояния здоровья, и, конечно же, отсутствия проблем со свертыванием крови).
Для детей / подростков, юношей и девушек, согласно рекомендациям AAP (Американской академией педиатрии), регулярная липидограмма (в целях профилактики) назначается:
- в первый раз – детям в переходный период жизни: 9-11 лет (вступление в подростковый возраст);
- и еще один раз – уже юношам и девушкам возрастом: от 17 до 21 года.
Ранние (в возрасте от 2-х до 8-ми лет) или же более частые исследования липидного спектра крови рекомендуются детям / подросткам / юношам и девушкам с повышенным риском развития сердечных заболеваний. Некоторые из которых – аналогичны взрослым атерогенным факторам: семейная история ССЗ, диабет, высокое кровяное давление, избыточный вес / ожирение и т.д. Для детей младше 2-х лет липидограмма НИКОГДА не назначается!
Биохимический анализ на липидный профиль крови может быть назначен даже детям возрастом от 2-х до 9-ти лет…
И, наконец, еще один случай, когда врачи обязательно назначают расширенный/биохимический анализ на липидный профиль/спектр крови – это контроль эффективности назначенного ими лечения. Либо изменением образа жизни, специальной диетой и ЛФК (лечебной физкультурой), либо гиполипидемическими лекарственными препаратами, например, СТАТИНОВЫМИ. При использовании последнего варианта лечения – повторная липидограмма Вам будет назначена через 4-12 недель (с момента начала медикаментозной терапии). А затем – через каждые 3-12 месяцев.
Причины нарушения липидного обмена
В современной медицине, неправильный механизм липидного обмена носит определение дислипидемия, и возникает он, как правило, при первичном или вторичном происхождении нарушений. В первом случае (первичные нарушения), будет иметься в виду наследственный фактор, который передается от одного человека к другому, на генном уровне. Что же касается второго случая (вторичные нарушения), то к нему можно отнести любой патологический процесс, протекающий в организме пациента (даже если причина возникновения данного процесса, кроется в неправильном образе жизни больного).
Если же рассматривать первичные и вторичные нарушения метаболического процесса, как одно целое, то среди причин, влияющих на данное отклонение, можно выделить:
- Мутацию определенных генов (как единичную, так и множественную). При таком отклонении, как правило, выработка и всасывание липидов в организме существенно нарушаются, в результате чего, метаболизм также будет выполняться неправильно;
- Заболевание атеросклерозом (учитывается и наследственная болезнь). Атеросклероз, как и большинство сердечно-сосудистых патологий (таких как: ИБС, инфаркт, инсульт и т.д.) в первую очередь оказывает негативное воздействие на внутриклеточный состав крови человека, повышая тот, или иной его фермент. Ну а подобное отклонение, будет способствовать нарушению липидного обмена, с ярко выраженными признаками сердечных патологий (хроническая усталость, повышенная сонливость, легкое внезапное головокружение, артериальная гипертензия и т.д.);
- Неактивный образ жизни. Если человек не проявляет никакой активности, в течении длительного периода времени, то его миокард постепенно начинает зарастать жиром, в результате чего, норма кровяных клеток в его организме, также значительно нарушается. Ну а нарушенный коэффициент любых клеток, в свою очередь, негативно повлияет на процесс метаболизма;
Неактивный образ жизни, как причина нарушения обмена липидов
- Неправильное питание, вызывающее у пациента ожирение первой, второй или третей степени. Зачастую, увеличивать вес человека может пища, с высоким содержанием жиров, провоцирующая окисление жировых клеток в его организме, и вызывающая повышение холестерина в крови (в медицине такое состояние называется гиперхолестеринемия). Однако, следует также отметить, что на нарушение липидного обмена может повлиять и неправильная диета, повлекшая за собой серьезное понижение холестерина (данное состояние часто рассматривают как истощение организма);
- Сахарный диабет. Если у человека наблюдается подобный диагноз, то вероятность нарушенного метаболизма у него, явно будет выше, чем у остальных категорий больных. Ведь при подобной патологии, как правило, кровь перенасыщается глюкозой, в результате чего, любая другая клетка, входящая в состав крови, будет понемногу угнетаться, частично или полностью нарушая процесс метаболизма липидов;
- Вредные привычки (курение и чрезмерное потребление алкоголя). Как многим известно, никотин и алкоголь очень пагубно влияют на белковый и липидный клеточный состав (провоцируя их гидролитический распад), что отражается на изменении их природного количества в организме. Ну а при дисбалансе тех, или иных видов клеток, липидный обмен, также будет существенно нарушаться;
- Холестаз. При подобной патологии, центриоль в организме пациента перестает проявлять свою активность, в результате чего, его рибосома существенно нарушается. Если же вовремя не начать лечение холестаза, то он обязательно спровоцирует нарушение липидного обмена;
- Патологии разного типа, паразитирующие печень. Как показывает практика, заболевания, развитие которых происходит в области печени, также способны спровоцировать расстройство механизма липидного обмена. А связанно подобное явление, с повышением активности выработки одних клеток, и угнетением производства других.
Поражения печени, влияющие на липидный метаболизм
Важно! Если биохимический или общий лабораторный анализ покажет, что у пациента какая-либо группа клеток отклонилась от нормы, то это вполне можно расценивать как серьезный сигнал, свидетельствующий о возможном нарушении метаболизма в организме человека. Ну а в случае, если у больного подтвердятся вышеперечисленные патологии, то вероятность одновременного нарушения липидного обмена у него, будет практически стопроцентная
Лечение

Тактика лечения нарушения обменных процессов зависит от сложности и причин патологии. Незначительные сбои можно устранить за счет:
- Коррекции питания.
- Изменения образа жизни – соблюдения режима дня.
- Назначения витаминно-минеральных комплексов.
- Занятий физкультурой.
Разновидность диеты зависит от характера нарушений. В большинстве случаев рекомендуется дробное питание: небольшими порциями, через 2-3 часа. Также исключают жареную, маринованную, соленую, острую, жирную пищу. Может потребоваться ограничение углеводов и жиров животного происхождения.
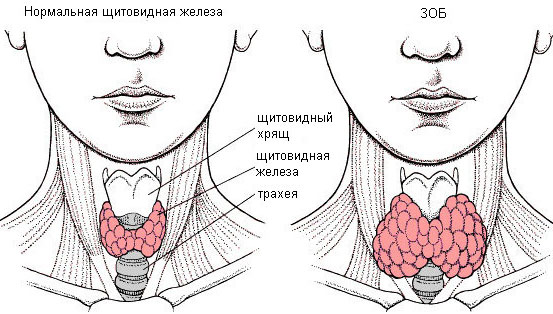
Если же нарушения вызваны ферментной недостаточностью или заболеваниями, проводится соответствующее лечение. Так, при сахарном диабете может быть назначена инсулинотерапия (если это требуется), при болезнях щитовидной железы – гормональные препараты. В некоторых случаях требуется хирургическое вмешательство (при наличии зоба, аденомы гипофиза).
Также при нарушениях обменных процессов может назначаться санаторно-курортное лечение.
При наличии симптомов сбоя метаболизма следует обратиться к врачу. Во-первых, чтобы устранять проблему, необходимо знать ее причину. Это невозможно без проведения диагностических исследований. Значит, пациент будет действовать по интуиции, что не только не даст нужного результата, но и способно усугубить нарушения. Во-вторых, под самолечением часто подразумевается прием витаминно-минеральных комплексов и БАДов. Опять же, не зная, каких именно веществ не хватает организму, можно усилить дисбаланс. А избыток витаминов и минералов не менее опасен, чем их недостаток.
Лечение нарушения сбоя обмена веществ подразумевает комплексный подход. Пациенту может понадобиться помощь сразу нескольких узких специалистов, например, эндокринолога, диетолога, психотерапевта. Психотерапевт поможет избавляться от стрессов и проблем со сном.
Что такое липидный (жировой) обмен
Учебники для студентов медицинских вузов называют липидный обмен совокупностью процессов превращения жиров в клетках организма и во внеклеточной среде. По сути – это все изменения жиросодержащих соединений при взаимодействии с другими, в результате чего реализуются функции липидов в организме человека:
- обеспечение энергией (расщепление жиров происходит с отрывом атомов водорода, соединяющихся с атомами кислорода, что приводит к образованию воды с выделением большого количества тепла);
- запас этой энергии (в виде отложения липидов в жировых депо – подкожной и висцеральной клетчатке, митохондриях клеток);
- стабилизация и регенерация цитоплазматических мембран (жиры входят в состав всех клеточных оболочек);
- участие в синтезе биологически активных веществ (стероидных гормонов, простагландинов, витаминов A и D), а также сигнальных молекул, передающих информацию от клетки к клетке;
- теплоизоляция и амортизация внутренних органов;
- предотвращение от спадения легочной ткани (некоторые липиды являются составной частью сурфактанта);
- участие в клеточном ответе на окислительный стресс, обусловленный действием свободных радикалов, и предотвращение развития связанных с ним патологий;
- защита эритроцитов от гемотропных ядов;
- распознавание антигенов (выступающие отростки липидных комплексов цитоплазматических мембран выполняют роль рецепторов, главная из которых – агглютинация при несовместимости крови по системе АВ0);
- участие в процессе переваривания поступающих с пищей жиров;
- образование защитной пленки на поверхности кожи, предохраняющей ее от пересыхания;
- синтез основного гормона, регулирующего собственный (жировой) обмен (этим веществом является лептин).
Коль зашла речь о гормональной регуляции, то стоит упомянуть и другие биологически активные соединения, влияющие на липидный баланс: инсулин, тиреотропин, соматотропин, кортизол, тестостерон. Они синтезируются поджелудочной и щитовидной железами, гипофизом, корой надпочечников, мужскими семенниками и женскими яичниками. Инсулин способствует образованию жира, остальные гормоны, наоборот, ускоряют его метаболизм.
Анализ на липиды
общий холестерин, триглицериды
Что такое липидограмма?
Липидограмма включает анализы на определение следующих липидов крови:
- Холестерин. Этот показатель не всегда зависит от образа жизни и питания. Значительную часть холестерина в крови составляет так называемый эндогенный холестерин, который вырабатывается самим организмом.
- Триглицериды. Уровень триглицеридов обычно растет или понижается пропорционально уровню холестерина. Также он может повышаться после еды.
- Липопротеины низкой плотности (ЛПНП). Накопление этих соединений в крови сильно повышает риск развития атеросклероза.
- Липопротеины высокой плотности (ЛПВП). Эти соединения способны «очищать» сосуды от избытка холестерина и являются полезными для организма. Низкий уровень ЛПВП говорит о том, что организм плохо усваивает жиры.
- Липопротеины очень низкой плотности (ЛОНП). Имеют второстепенное диагностическое значение, но их повышение вместе с ростом уровня ЛПНП обычно говорит об атеросклерозе.
Перед сдачей анализа пациенты должны учитывать следующие рекомендации:
- Вечером перед сдачей анализа кушать можно, но злоупотреблять жирной пищей не стоит. Лучше придерживаться привычного режима питания.
- За день перед сдачей анализа надо исключить различного рода нагрузки (как физические, так и эмоциональные), так как они могут привести к распаду запасов жировой ткани в организме и повышению уровня липидов в крови.
- Утром, непосредственно перед сдачей крови, не следует курить.
- Регулярный прием ряда препаратов тоже влияет на уровень липидов в крови (противозачаточные препараты, гормональные препараты и др.). Отменять их не обязательно, но этот факт нужно учитывать при интерпретации результатов.
Нормальный уровень липидов в крови
|
Вещество (название анализа) |
Границы нормы (ммоль/л) и уточнения |
|
|
3,2 – 5,6 ммоль/л, повышение до уровня 6,2 ммоль/л считается допустимым, а превышение этого значения обычно указывает на патологию. |
|
|
0,41 – 1,8 ммоль/л, повышение до 5,6 ммоль/л возможно, если пациент перед анализом ел жирную пищу. Превышение этого уровня говорит о серьезной патологии. |
|
|
2,25 – 4,82 ммоль/л для мужчин и 1,92 – 4,51 ммоль/л для женщин. При здоровом образе жизни и нормальном питании уровень держится обычно ниже 2,6 ммоль/л. Риск атеросклероза при таком показателе минимален. |
|
|
0,7 – 1,73 ммоль/л для мужчин и 0,86 – 2,»8 ммоль/л для женщин. При уровне ниже 1 – 1,3 ммоль/л риск развития атеросклероза довольно высок, а при показателе выше 1,6 ммоль/л – значительно ниже. |
|
|
0,26 – 1,04 ммоль/л. |
|
|
2,2 – 3,5, более высокое значение говорит о дисбалансе липидов и риске развития атеросклероза. |
Биохимические методы исследования
Биохим, определение Л. проводится гл. обр. в плазме или сыворотке крови, значительно реже в кале (с целью диагностики стеатореи) и моче (при липурии). Определение Л
в плазме крови особенно важно при заболеваниях, сопровождающихся повышением их концентрации в крови (гиперлипидемиях). К ним относятся некоторые заболевания печени (острые и хрон, гепатиты, цирроз и др.), липоидный нефроз (нефротическая гиперлипидемия), сахарный диабет, атеросклероз, панкреатиты, гипотиреоз
Широко применяется определение Л. (холестерина и триглицеридов) в крови при фенотипировании первичных и вторичных гиперлипопротеинемий с целью диагностики и рационального диетического и медикаментозного лечения. Снижение содержания Л. в крови (гиполипидемия) наблюдается реже — при длительном голодании или резко ограниченном потреблении жиров и при гипертиреозе.
При исследовании Л. в крови необходимо строго придерживаться следующих общих принципов: 1) взятие крови производится натощак спустя 10—12 час. после последнего приема пищи; 2) плазма (сыворотка) крови, используемая для анализа, не должна быть гемолизированной; 3) для экстрагирования Л. применяются органические растворители высокой степени очистки; 4) стандарты или референтные препараты Л. сопоставляют с международными стандартами и хранят в замороженном состоянии.
Существует несколько методов определения общих Л. в плазме (сыворотке) крови. Широкое применение нашли гравиметрические методы, основанные на экстрагировании Л. из плазмы крови смесью органических растворителей, с последующим их выпариванием и взвешиванием липидного остатка. Эти методы, однако, не отличаются высокой точностью.
Ряд методов основан на окислении общих Л. хромовой кислотой с последующим титриметрическим или колориметрическим количественным определением (см. Колориметрия, Титриметрический анализ). Широко применяется метод, основанный на цветной реакции, к-рую дают продукты распада Л. с сульфофосфованилиновым реактивом. Метод определения общих Л. в сыворотке крови с сульфофосфованилиновым реактивом принят у нас в стране в качестве унифицированного; содержание Л. в сыворотке крови здорового человека, определенное этим методом, в среднем составляет 350—800 мг%.
Концентрацию общих Л. в сыворотке крови определяют также методом Свана в модификации Л. К. Баумана (окрашенные судаковым черным Л. количественно извлекаются из сыворотки крови и определяются фотометрически) и турбидиметрическим методом (метод Хуэрго), в основу к-рого положено измерение оптической плотности жировой эмульсии, образуемой при взаимодействии серной к-ты с n-диоксановым экстрактом Л. сыворотки крови. Методом Хуэрго в сыворотке крови здорового человека определяется 500 — 700 мг% общих Л.
Для определения триглицеридов наиболее часто применяют методы, в основе которых лежит гидролитическое расщепление триглицеридов. Образовавшийся в результате гидролиза глицерин окисляют до формальдегида и последний определяют колориметрически. Наибольшей точностью из таких методов обладает метод Карлсона, часто применяемый в модификации Игнатовской (H. Ignatowsca).
Для определения холестерина используют методы, основанные на цветной реакции Либерманна— Бурхарда (см. Либерманна-Бурхарда реакция), причем наибольшей точностью из них обладает метод Абелля (см. Абелля метод). Кроме того, для определения холестерина и триглицеридов в крови начинают применять высокоспецифические энзиматические методы с использованием готовых наборов реактивов. Наконец, для определения этих Л. используют автоанализаторы — отечественный прибор АБМ-1, автоанализатор АА-2 фирмы «Техникой» и др. (см. Автоанализаторы).
Методы определения фосфолипидов основаны на экстрагировании или осаждении фосфолипидов из плазмы (сыворотки) крови, минерализации фосфолипидного фосфора, проведении цветной реакции на фосфор и колориметрическом измерении интенсивности окраски (см. Блура метод).
Для определения неэтерифицированных жирных к-т используют титриметрические и колориметрические методы. Из последних наиболее часто применяют методы, основанные на том, что жирные к-ты образуют с медью соли, которые в свою очередь образуют цветные комплексы с диэтил дитиокарбаматом натрия и другими соединениями.
Для разделения Л. используют методы тонкослойной хроматографии, часто с последующим анализом жирных к-т с помощью газожидкостной хроматографии (см. Хроматография).
Что такое липиды, и на какие группы они делятся?
Липиды – это жировые клетки, которые образуются в организме человека, а также попадают в его кровеносную систему, вместе с другими полезными веществами, во время приема пищи. В зависимости от выполняемых функций и строения, можно выделить несколько основных видов липидов:
- Фосфолипиды;
- Холестерин;
- Гликолипид;
- Триглицерид;
- Жировые кислоты.
 Холестерин, как один из видов липидов
Холестерин, как один из видов липидов
Все вышеперечисленные категории жировых клеток, также можно поделить на две основные подгруппы: хорошие и плохие липиды, разница между которыми, в первую очередь, будет наблюдаться в уровне их плотности (чем выше данный уровень у липида, тем лучше его характеристика). Однако, не зависимо от своей подгруппы, все жировые клетки, без исключения, могут принимать участие в липидном обмене, а значит, при нарушении их нормы в крови пациента, процесс метаболизма может существенно нарушаться.
Что представляют собой липиды?
Липиды (жиры), наряду с белками и углеводами, являются одними из важных строительных элементов в организме человека. Мы не будем углубляться в особенности обмена, всасывания и синтеза жиров, достаточно лишь сказать, что липиды выполняют ряд жизненно необходимых функций:
- Молекулы липидов входят в состав клеточной мембраны, что придает ей упругость и текучесть (способность пропускать другие необходимые молекулы в клетку), а также защищает от негативных факторов межклеточной среды;
- В печени из липидов синтезируется холестерин, который является предшественником половых гормонов и гормонов надпочечников (без этого и у мужчин, и у женщин страдала бы репродуктивная функция, а также были бы нарушены все виды обмена веществ);
- Все из того же холестерина синтезируется витамин Д, обладающий костно-образующей функцией;
- Липиды являются источником энергии, выполняют роль переносчиков жирорастворимых витаминов (А, Е, К), а также осуществляют множество других функций.
Но все эти функции выполняются в том случае, если обмен жиров в организме не нарушен. А если нарушен, то в крови повышается уровень «плохого» холестерина (ЛПНП и ЛПОНП), о вреде которого в настоящее время также слышал любой пациент.
Излишки вредного холестерина откладываются внутри артерий, причем артерий любой локализации – в головном мозге, в сердечных артериях, в нижних конечностях. Эти бляшки могут в любой момент дестабилизироваться, покрыться тромбами, оторваться и закупорить более мелкий просвет сосудов. Острые инфаркты и инсульты – самые частые причины преждевременной смертности у лиц трудоспособного возраста, а также ранней инвалидизации пациентов.
К счастью, подобные состояния современная медицина может и умеет лечить, а в лучшем случае – профилактировать. Именно для этого и предназначено определение в крови липидного спектра. Поэтому тогда, когда Ваш доктор выписывает Вам направление на определение липидограммы – не игнорируйте этот анализ, ведь высокий уровень «вредного» холестерина долго может оставаться незаметным, без клинических симптомов.
Применение в косметике и косметологии
Недавно было доказано, что кожа может не только синтезировать липиды, но и получать их извне, а затем использовать для ремонта своего защитного барьера. Так появилась косметика с липидами — в частности, с церамидами. Современной науке известно больше 300 их разновидностей. В косметических средствах чаще всего используются три — церамид 1, церамид 2 и церамид 3. Из них церамид 1, наверное, самый главный и важный. Он, подобно скрепке, соединяет корнеоциты с липидами матрикса. Если же его не хватает, кожный барьер утрачивает прочность и может повреждаться, что провоцирует кожные заболевания — ихтиоз, псориаз, атопический дерматит и другие.
Кроме церамидов, в кремах и сыворотках используются и другие липиды:
-
лецитин,
-
сквалан.
Сквалан (сквален)
Основные их источники — растительные масла, прежде всего аргановое, амарантовое, оливковое, масло ши и другие.