Какие нужно сдать анализы при планировании беременности?
Содержание:
Генетические консультации перед зачатием
Бывают ситуации, когда супругам перед зачатием нужно посетить специалиста-генетика.
- Это необходимо, если в роду женщины или мужчины встречались наследственные болезни. К таким относятся сахарный диабет, гемофилия (нарушение свертываемости крови), миопатия Дюшена (мышечная дистрофия), хорея Гентингтона (неизлечимая болезнь, проявляющаяся серьезными нарушениями психики), психические заболевания.
- Консультация обязательна, если у супружеской пары уже родился ребенок, страдающий наследственным заболеванием. В-третьих, генетический анализ перед зачатием необходим, если женщина и мужчина состоят в родственном браке. Поскольку у них общие прадеды, они могут быть носителями одного и того же дефектного гена, что значительно увеличивает риск передачи наследственной болезни ребенку. С точки зрения генетики, безопасным считается родство между супругами после пятого–шестого поколения.
- Консультация генетика необходима, если супружеская пара решила родить ребенка уже в достаточно зрелом возрасте. Эта необходимость вызвана тем, что хромосомы в стареющих клетках при образовании зародыша иногда ведут себя не так, как должны в норме. Например, наличие всего лишь одной лишней хромосомы у плода вызывает рождение ребенка с синдромом Дауна.
- Нужно пройти генетическое обследование, если у кого-либо из родственников женщины или мужчины наблюдалась задержка физического или умственного развития без воздействия внешних факторов (травмы, инфекции). Это также может быть проявлением генетической патологии.
Генетические заболевания очень коварны. Они могут никак не проявляться в течение нескольких поколений семьи, а потом возникнуть у ребенка. Поэтому даже при самых незначительных сомнениях лучше проконсультироваться у специалиста и сдать необходимые анализы.
Когда лучше проходить диагностику
Период в 2–3 месяца перед планированием беременности – достаточный срок, чтобы сдать анализы, узнать о состоянии здоровья, при необходимости пройти диагностику, лечение. За этот период лекарственные средства выведутся из организма, а репродуктивные органы восстановятся, будут готовы к зачатию. После прохождения всех диагностических обследований можно приступать непосредственно к планированию.
Гинеколога лучше посетить в первые несколько дней после менструации, исключения составляют кровотечение, выраженная боль. За день до визита нужно исключить сексуальный контакт, поскольку семенная жидкость, оставшаяся во влагалище после полового акта, помешает получить достоверный результат анализов. Если женщина проходит антибактериальную или противогрибковую терапию, то визит к гинекологу лучше отложить на неделю-две после окончания приема препаратов.
Антибиотики меняют влагалищную микрофлору, могут исказить результаты анализов. В день приема не нужно пользоваться интимными дезодорирующими средствами. Гинекологический осмотр должен проходить при опорожненном мочевом пузыре, кишечнике.
Комплексное обследование перед зачатием
Перед тем как узнать, какие анализы сдают перед беременностью, родители обращаются к врачу для прохождения диагностического обследования. Для женщин такими врачами являются: гинеколог и терапевт; для мужчин – терапевт и уролог. Перед визитом к врачу необходимо тщательно подготовиться. Вот основной список вещей, которые нужно знать или взять с собой перед посещением доктора:
- Взять больничную карточку.
- Знать результаты анализов из сторонних клиник за последние полгода.
- Вспомнить все свои хронические заболевания, включая те, которыми болели в детстве.
- Составить календарь менструального цикла за последние три месяца.
- Уточнить у ближайших родственников наличие наследственных болезней по своей родовой линии.
Все эти данные помогут врачу составить дальнейший план действий для сдачи анализов и увеличат шансы забеременеть будущей маме.
Во время визита к врачу необходимо сдать мазки, взять направления на УЗИ и другие виды диагностик, которые выпишет лечащий врач
Сдать необходимые анализы перед началом беременности важно, чтобы исключить все возможные инфекции и опасные заболевания
Инфекции, заражения – как уберечь себя и ребенка
Самое опасное при беременности — внутренние инфекции, воспаления. Важнее всего устранить их еще до зачатия.
Поэтому особое внимание при изучении организма будущей мамы уделяют углубленному исследованию органов. Опасность большинства инфекций проявляется при первичном заражении, поэтому по результатам анализов становится ясно, какие заболевания организм уже переносил, а какие — нет
Опасность большинства инфекций проявляется при первичном заражении, поэтому по результатам анализов становится ясно, какие заболевания организм уже переносил, а какие — нет.
Чем меньше организм перенес, чем менее натренирована иммунная система, тем осторожнее нужно быть после зачатия.
Большинство инфекций опасны при первичном заражении. Наиболее опасные для плода заболевания:
- токсоплазменная инфекция (когда в вашем организме живет паразит, опасный для малыша; заражение обычно происходит через плохо прожаренное мясо);
- краснуха;
- цитомегаловирус (малоизученное заболевание, на здоровье новорожденного оно сказывается очень пагубно, а потому необходимо сдать анализы, о которых поговорим позже);
- герпес.
Токсоплазменная инфекция
Токсоплазма — анализ на антитела токсоплазменной инфекции. Заразиться можно от домашних питомцев, особенно часто от кошек. 15% женщин репродуктивного возраста уже перенесли заболевание, 75% беременных окажутся в зоне риска.
Если анализ не выявляет антитела IgG и IgM — есть опасность заражения. Дают рекомендацию воздерживаться от общения с животными, употреблять только очень хорошо прожаренное и проваренное мясо в пищу, подвергать овощи и фрукты тщательной обработке, часто мыть руки.
Краснуха
Если женщина не знает, переболела ли она краснухой, необходимо будет сдать анализ на антитела IgG и IgM. Возможны три результата:
- IgG (обнаружение их значит, что организм уже перенес заболевание, есть иммунитет);
- IgM (это означает, что вы впервые заразились вирусом. Зачатие нельзя планировать в течение следующих 3 месяцев)
- отсутствие IgM, IgG (необходимо поставить прививку, чтоб предотвратить заражение после зачатия. Через 3 месяца после прививки от краснухи можно планировать зачатие).
Цитомегаловирус
Инфицирование цитомегаловирусом в период беременности опасно патологиями развития и заражением плода в утробе.
Цитомегаловирус — инфекция, передаваемая предположительно воздушно-капельным путем, хотя точно до сих пор не установлено, как ею заражаются.
Во время подготовки к беременности может обнаружиться высокий уровень ее развития. При таком результате женщину обяжут пройти курс противовирусной терапии. Только после его прохождения возможно планирование зачатия.
Но даже отрицательный результат на цитомегаловирус не значит, что организму ничто не угрожает.
Нужно соблюдать меры предосторожности: следить за гигиеной, быть аккуратной с маленькими детьми (высока вероятность заражения в детских дошкольных учреждениях)
Герпес
Вирус герпеса же находится в организме человека всю жизнь. Суть лечения — в снижении его активности. Поэтому, раз полностью от вируса избавиться невозможно, анализ нужен для оценки риска первичного заражения во время беременности.
ЗППП
Какие еще анализы нужно сдать женщине? Отдельно проводится исследование на половые инфекции.
Но обычно оно необходимо только тем пациенткам, которых что-то беспокоит (обильные выделения из половых органов, жжение) или если уже были выкидыши, также при подготовке к ЭКО.
Партнеру тоже нужно сдать эти анализы.
Дополнительные обследования перед беременностью, если не могу забеременеть
Если женщина не может забеременеть, то гинеколог назначает все обязательные обследования по списку и дополняет их определением перед беременностью:
- гормонов надпочечников – кортизол в крови и моче, дегидроэпиандростерон, кетостероиды в моче;
- гормонов гипофиза – фоллитропин, лютропин, пролактин, адренокортикотропный;
- половые стероиды – прогестерон, эстрадиол, тестостерон;
- витамин Д.
Анализы на гормоны помогают оценить цикличность процессов в матке, наличие овуляции, что очень важно для процесса оплодотворения. Их назначают женщинам с любыми отклонениями менструальной функции:
- укорочение или удлинение цикла;
- задержки или их чередование с коротким циклом;
- кровотечения – скудные или чрезмерно обильные.
При подозрении на иммунное бесплодие
Если гормоны у женщины в норме, то на втором этапе нужно исследовать антитела. Они могут стать причиной нарушений детородной функции, главные анализы:
- на антиспермальные антитела (берут кровь и слизь из шейки матки), при их образовании сперматозоиды теряют активность;
- на антифосфолипидные антитела в крови, при их наличии ставят диагноз антифосфолипидного синдрома, одно из его проявлений – это привычные выкидыши;
- на антитела к хорионическому гонадотропину – при появлении происходит отторжение оплодотворенной яйцеклетки;
- на волчаночный антикоагулянт – его наличие в крови указывает на склонность к тромбозу, что может быть причиной закупорки сосудов, питающих плаценту, тогда беременность не развивается;
- на туберкулез – проба с туберкулином, квантифероновый тест.
Инструментальные методы
Одних анализов мало для определения причин бесплодия, поэтому проводят:
- кольпоскопию для исключения эрозии, воспаления шейки матки;
- рентгенографию матки и труб (гистеросальпингография) для оценки проходимости маточных труб, аномалий строения, сращений, спаек;
- диагностическое выскабливание помогает найти заболевания эндометрия;
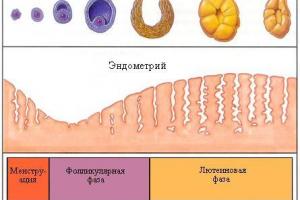
- УЗИ-мониторинг созревания фолликула и изменений толщины внутреннего слоя матки (исследование проводят 3-4 раза за цикл);
- лапароскопия (эндоскоп вводится в брюшную полость, ним осматривают матку, яичники, трубы), при наличии спаечного процесса врач может сразу рассечь спайку.
Комплексная подготовка организма женщины к беременности
3. Принимай фолиевую кислоту и следи за витамином А
Витамины — залог здоровья женщин и мужчин. Эта простая истина известная тебе с детства. Мама годами усиленно пичкала тебя лимоном с сахаром, малиновым вареньем, тертой морковкой и яблоками. Во время подготовки к беременности понадобится это и немного больше.
Обязательно принимай фолиевую кислоту за 30 дней до и 90 после зачатия. Всего 400 микрограммов ее в сутки убережет твоего малыша от серьезных проблем со здоровьем. Одной из них является расщепление позвоночника, оставляющее без защиты участок спинного мозга новорожденного.
Болезнь возникает на этапе закладки нервной трубки — зачатка центральной нервной системы. Если принимать фолиевую кислоту, то вероятность проявления недуга снижается на 50-70% по данным Центров по контролю и профилактике заболеваний США.
Ты можешь купить фолиевую кислоту в аптеке или проверить свои поливитамины дома на ее наличие. Убедись, что в добавке не меньше 400 мкг. Также удостоверься, что в ее составе не более 770 мкг витамина А. Высокое содержание этого витамина ведет к развитию врожденных дефектов. Перед началом приема рекомендуем проконсультироваться со своим врачом.
4. Откажись от вредных привычек еще до беременности
Если у тебя есть вредные привычки, подумай о том, что ты можешь испортить будущее своего ребенка. У курящих, пьющих и принимающих наркотики родителей возникают трудности с зачатием, дети чаще рождаются больными.
При наркомании высока вероятность:
- Выкидыша.
- Преждевременных родов.
- Рождения ребенка с низкой массой тела.
Причем многие наркотические вещества циркулируют в организме, даже когда их заметный эффект уже исчез.
Опасна не только наркотическая зависимость. От чего еще стоит отказаться, если ты начала подготовку к беременности, и почему
- Никотин, содержащийся в табаке, снижает количество и жизнеспособность сперматозоидов, а также женскую фертильность. Исследования доказывают, что даже пассивное курение уменьшает твои шансы забеременеть.
- Алкоголь губителен для женского организма, и до сих пор нет точных данных, какое потенциально вредное действие на развивающийся плод оказывает даже маленькое его количество.
Отказ от вредных привычек может быть очень трудным, но обязательным, если вы с партнером хотите полноценно подготовить твой организм к безопасной для вашего малыша беременности. Не стесняйся поговорить с врачом. Он предложит способ, как быстро и безболезненно избавиться от курения или алкоголизма, или, например, направит на прохождение реабилитации. Есть масса консультантов, групповых программ и других видов помощи, благодаря которым можно восстановить здоровье перед зачатием.
5. Заполни холодильник здоровой пищей
Хотя на данный момент ты еще одна, уже сейчас правильно выбирай продукты, которыми заполнишь свой холодильник.
Какие продукты кушать во время подготовки к беременности и при вынашивании ребенка? С чего начать стоит уже сейчас:
- ежедневно необходимо употреблять 2 чашки фруктов и 2,5 чашки овощей;
- необходимо включить в рацион продукты с высоким содержанием кальция, как например, молоко, йогурт, обогащенный кальцием апельсиновый сок и др.;
- также рацион должен содержать различные источники белка, такие как бобы, орехи, семена, соевые продукты, птица и мясо.
6. Проверь потребление кофеина
Единого мнения о том, какое количество кофеина будет безопасным во время беременности, нет, но эксперты сходятся во мнении, что злоупотреблять им не стоит. В результатах некоторых исследований чрезмерное увлечение кофе связано с риском выкидыша.
Американская некоммерческая организация March of Dimes советует беременным ограничить потребление кофе до 200 мг в день, что равняется 1 чашке. Поэтому, если ты очень любишь кофе, нужно умерить свои аппетиты.
Подготовка к зачатию после замершей беременности
Первый вопрос женщины и ее мужа в этом случае – возможна ли следующая беременность и как избежать повторения проблемы. Ответ на этот вопрос зависит от причин, по которым плод не смог выжить.
В 80-90% всех случаев после замершей беременности женщина может выносить и родить здорового ребенка. Для этого необходимо избегать причин, по которым во время прошлой беременности произошла гибель плода. Причинами замершей беременности могут быть:
- Инфекционная патология;
- Генетические аномалии плода;
- Генетическая несовместимость матери и ребенка;
- Экзогенные вредности;
- Гормональный дисбаланс в организме матери.
Большинство из перечисленных факторов являются обратимыми, то есть, их воздействия можно избежать при планировании последующей беременности.
В случае, если причиной замершей беременности явилась инфекционная патология, необходимо точно знать, каким именно был возбудитель.
Из инфекционных заболеваний наиболее опасны так называемые TORCH-инфекции, в число которых входит ряд детских инфекционных заболеваний. Также к замершей беременности могут привести заболевания, передающиеся половым путем.
Анализы после замершей беременности
Планирование следующей беременности необходимо начинать со сдачи анализа на тот инфекционный агент, который стал причиной гибели плода.
Стоит учитывать несколько особенностей:
Антитела к инфекционному агенту могут сохраняться – это нормально. Чем больше антител, тем сильнее защита организма от этой инфекции
Однако важно мониторировать концентрацию антител в динамике. Если она нарастает, значит инфекционный процесс ещё не завершён.
Анализ на антитела должен содержать как минимум два вида иммуноглобулинов: G и M
Нарастание первых и уменьшение вторых говорит о завершенном инфекционном процессе. Нарастание иммуноглобулина М свидетельствует в пользу активной инфекции. Последнее означает, что планировать повторную беременность еще рано.
Помимо анализа на антитела, необходимо при планировании беременности провести полимеразную цепную реакцию (ПЦР). Это исследование позволит выявить геном инфекционного агента. Если ПЦР положительная, значит инфекция ещё сохраняется в организме.
Все перечисленные анализы должны сдавать оба родителя, поскольку инфекция в организме отца не менее опасна, чем в организме матери.
В большинстве случаев, говорить о повторной беременности можно только после полного завершения курса лечения.
Зачатие после замершей беременности – особенности
Перечень исследований может меняться для каждого конкретного заболевания и должен быть назначен акушером-гинекологом женской консультации или врачом-инфекционистом.
Генетические аномалии плода могут быть связаны с изменением генома родителей. В этом случае все последующие беременности вероятнее всего будут заканчиваться гибелью плода.
В случае, если изменения генетического материала коснулось только отдельных половых клеток или эмбриона в процессе его развития, будущие дети могут быть абсолютно здоровыми.
Для этого можно обратиться в женскую консультацию по месту жительства, где расскажут о ближайших генетических лабораториях. Кроме того, уже после зачатия также необходимо сделать ДНК-экспертизу плода с целью выявления возможных отклонений на ранних сроках.
Генетическая несовместимость крови матери и плода может быть при резус-конфликте или конфликте по системе АБ0. Первый вариант встречается чаще. Как правило, это бывает в тех случаях, когда у резус-отрицательной матери был резус-положительный плод в прошлом. Если произошла сенсибилизация, каждый последующий резус-положительный плод выжить не сможет. В этом случае необходим анализ на антитела к антигенам по системе резус.
Экзогенные вредности, включая работу на химическом производстве, проживание в неблагоприятных условиях, курение и алкоголизм выявить с помощью анализов практически невозможно. Однако женщина сама знает, с чем ей пришлось столкнуться во время беременности и не должна совершать подобных ошибок.
Гормональный дисбаланс касается как половых гормонов – эстрогена и прогестерона, так и неполовых. Например, заболевания щитовидной железы с гормональным дисбалансом также могут привести к замершей беременности.
Во время планирования беременности обязателен постоянный мониторинг той гормональной системы, которая дала сбой. При этом допускается заместительная терапия даже во время беременности.
Посещение узких специалистов
Комплексное обследование завершается посещением ЛОР-врача, стоматолога и терапевта. Лор-врач выявит наличие или отсутствие хронических заболеваний горла, носа и уха, поскольку болезнь будущей мамы такими заболеваниями, как: ОРЗ и ОРВИ может нарушить нормальное развитие нервной системы плода.
Заболевания ЛОР-органов опасны, а в хронической форме они будут постоянным источником инфекции.
Стоматолог. Своевременное обследование ротовой полости и лечение болезни зубов избавит от риска возникновения опасной инфекции, поскольку в период беременности трудно осуществлять полноценное лечение зубов.
К тому же инфекции в ротовой полости провоцируют воспалительные процессы, что является опасным. Потому решать стоматологические проблемы желательно до наступления беременности.
Общие анализы мочи и крови нужно показать терапевту. На основании проведенных исследований и осмотра, терапевт сделает заключение о состоянии здоровья.
В некоторых случаях, терапевт может направить женщину на консультацию к кардиологу, т.к. возрастающая нагрузка на сердечно-сосудистую систему женщины во время беременности и родов может ей навредить, если имеются заболевания или патологии в этой сфере.
Анализы при планировании беременности
Супругам, решившим стать родителями, еще перед зачатия надо сдать анализы.
Исследования, обязательные для обоих партнеров
Супруги должны обследоваться и сдать:
Общий анализ мочи. Проводится для того, чтобы проверить функционирование почек и обменных процессов. В лабораторию сдается утренняя средняя моча.
Клинический анализ крови. Процедура определяет наличие инфекций или воспалительных явлений в организме. Данное исследование не дает информации о локализации процесса, однако сигнализирует о том, что не все в порядке со здоровьем. В этом случае врач назначит дополнительные анализы. Важным также является показатель гемоглобина у будущей матери и свертываемость крови. Для анализа биоматериал берут из пальца или из вены.
Биохимическое исследование крови. Процедура проводится для определения правильности функционирования внутренних органов (сердца, почек, печени и др.). Сдается венозная кровь.
Анализ крови на определение резус-фактора и группы. Исследование — одно из важнейших перед планированием беременности. Оно дает понять, совместима ли кровь матери и отца. При несовместимости часто возникают проблемы (невозможность зачатия, выкидыши, патологии развития ребенка и т.п.). Для проведения анализа берут кровь из вены.
Анализ крови на выявление инфекций. Этот анализ определяет возможные заболевания, такиекак ВИЧ, гепатиты В и С, сифилис, а также определяют наличие антител к краснухе,цитомегаловирусу, токсоплазмозу. Все эти болезни очень опасны как для беременной, так и для малыша в утробе
Поэтому очень важно вылечить их до зачатия или, при невозможности полного излечения, максимально подавить на необходимое время. Инфекции выявляют с помощью теста ИФА или ПЦР.
Также есть ряд процедур, необходимых и желательных отдельно для лиц разных полов.
Какие анализы нужно сдать женщине
Обязательные:
анализ крови на сахар (выявление нарушений обмена углеводов (например, диабет);
коагулограмма (определяется скорость свертывания крови, что очень важно во время родов);
мазок на флору (выявляют наличие патогенной микрофлоры во влагалище и на слизистой оболочке матки);
цитологическое исследование клеток слизистой шейки матки на наличие измененных клеток);
соскоб с шейки матки на уреаплазмоз, хламидиоз, микоплазмоз, цитомегаловирус методом ПЦР;
определение антител к стафилококку и кишечной палочке методом ИФА;
УЗИ-диагностика органов малого таза.
Выявленные патологии на этапе подготовки к зачатию в большинстве случаев поддаются лечению или коррекции.
Бывают ситуации, когда женщине надо сдать анализы в зависимости от особенностей ее организма и состояния здоровья. Их относят к дополнительным исследованиям.
Дополнительные:
- анализ крови на гормоны тестостерон, пролактин, ДГЭА, прогестерон, лютеинизирующий гормон и др. (при нестабильном менструальном цикле, отклонениях в весе, случаи выкидышей в прошлом);
- выявление антител к фосфолипидам (для диагностики антифосфолипидного синдрома, который грозит выкидышами или патологиями развития плода);
- анализ на антитела к ХГЧ (они могут отторгать оплодотворенную яйцеклетку).
Кроме вышеописанных исследований, врач в индивидуальных случаях может назначить и другие.
Анализы для мужчин
Обязательно будущему отцу необходимо сдать анализ отделяемого из уретры на хламидии, уреаплазму, микоплазму, цитомегаловирус, герпес методом ПЦР (эти инфекции могут помешать зачатию или привести к нарушениям в развитии плода).
Дополнительные:
- спермограмма (исследование проводится при диагностики бесплодия и показывает количество и качество сперматозоидов);
- MAR-тест на выявление антиспермальных антител (иммуноглобулины, атакующие собственные сперматозоиды);
- морфология спермиев по критериям Крюгера (с большой точностью вычисляет возможность зачатия);
- анализ секрета предстательной железы (берут секрет простаты или утреннюю мочу) помогает диагностировать инфекции или воспаления, являющиеся причиной мужского бесплодия;
- исследование крови на гормоны (ФГС, ЛГ, ТТГ, пролактин тестостерон и др.).
Имея на руках результаты всех анализов обоих партнеров, врач сделает заключение о состоянии здоровья будущих родителей и о готовности к зачатию. При необходимости проведения лечебных мер будут даны соответствующие назначения и рекомендации.
Первичное обследование
Первоначально женщине, желающей завести ребенка, нужно обратиться к гинекологу на осмотр. Данный специалист соберет информацию о прошлых беременностях, абортах, клиническом состоянии после выкидыша, а также перенесенных или еще имеющихся болезней половой системы. Это основной врач, без осмотра и консультации у которого планировать зачатие противопоказано.
Непосредственно после осмотра гинеколог выпишет женщине ряд основных анализов и исследований, которые она должна сделать перед зачатием.
Дополнительными специалистами, к которым нужно обратиться перед беременностью, являются:
- Терапевт. Данный врач должен наблюдать женщину, как перед беременностью, так и на протяжении всего ее протекания. Терапевту нужно обязательно знать обо всех заболеваниях в организме. В особенности ему следует сообщать о наличии гипертонии, сахарного диабета и прочих хронических патологий.
Помимо этого, именно терапевт назначает будущим супругам общие клинические анализы крови и мочи, которые предоставят сведенья о состоянии здоровья организма в целом.
- Аллерголог. Данного врача следует посетить в том случае, если один из будущих родителей склонен к аллергическим проявлениям либо страдает от аллергической формы астмы.
- Генетик. Очень часто пары игнорируют посещение данного специалиста, однако это является огромной ошибкой, ведь именно генетик способен указать на вероятность развития наследственных заболеваний (болезнь Дауна, Альцгеймера и т.п.).
В обязательном порядке к генетику стоит обратиться паре, в роду которой были генетические заболевания, а также супругам с возрастом более сорока лет (в данный период вероятность рождения ребенка с генетическими сбоями увеличивается в разы).
Стоматолог. Для того, чтобы не повышать риск инфекционных очагов во время беременности, еще перед зачатием женщина должна привести состояние своих зубов и десен в идеальное состояние. По этой же причине будущим мамам следует посетить ЛОР-врача.
Кардиолог. Данный врач занимается диагностикой заболеваний сердца. Он должен удостовериться в том, что женщина сможет выносить и родить ребенка, не оказывая при этом критической нагрузки на свой миокард
Особенно важно пройти осмотр у кардиолога тем пациентам, которые уже имеют проблемы с сердцем в анамнезе.
Уролог. К этому врачу следует обратиться мужчинам, желающим стать отцами
Опытный уролог проведет осмотр мужской половой системы и назначит ряд необходимых анализов. В обязательном порядке к такому врачу следует обратиться тем мужчинам, которые на протяжении долгого времени не могут зачать ребенка.
При наличии хронических патологий (по показаниям) будущим родителям может потребоваться консультация гепатолога, гастроэнтеролога, хирурга, иммунолога и прочих специалистов.
Лабораторные анализы для женщин
Какие анализы сдают при подготовке к беременности, будущей маме расскажет гинеколог.
Женщинам необходимо сдать такие анализы:
- общий анализ крови;
- биохимический анализ крови;
- анализ на группу крови и резус-фактор;
- общий анализ мочи;
- анализ на TORCH-инфекции;
- исследование на ИППП;
- коагулограмма.
В таблице представлена информация об анализах, которые нужно сдать женщине.
Анализ
Показатели
Что показывает анализ
Общий анализ крови
эритроциты (RBC);гемоглобин;гематокрит;тромбоциты;лейкоциты;гранулоциты;моноциты;лимфоциты.
Исследование показывает уровень гемоглобина и клеточный состав крови. Особенно важен показатель количества лейкоцитов. Эти клетки отвечают за работу иммунной системы. При повышении лейкоцитов в крови у врача возникают подозрения на воспаления. Для общего анализа кровь берут из пальца.
Биохимический анализ крови
белок общий;альбумин;трансферрин;ферритин;билирубин;глобулин общий;ревматоидный фактор;мочевина;креатинин;мочевая кислота;ферменты;микроэлементы.
Это исследование дает информацию о работе внутренних органов – печени, почек, сердца и т.д. В крови определяют уровень белка, липидов и углеводов. Пониженный белок в крови говорит о болезнях печени, поджелудочной железы, кишечника, почек. Повышение белка характерно для инфекционных болезней и ревматизма. Содержание холестерина показывает уровень липидного обмена. В биохимии крови оценивают также уровень сахара. Повышение этого показателя может указывать на сахарный диабет. Дополнительно определяют неорганические вещества и витамины в крови. Для вынашивания здорового малыша показатели биохимии крови должны соответствовать норме. На анализ сдается кровь из вены.
Общий анализ мочи
белок;сахар;билирубин;кетоновые тела;эритроциты;гиалиновые цилиндры;бактерии.
Исследование позволяет выявить скрытые заболевания мочеполовой системы. Во время беременности нагрузка на почки возрастает. Это может вызвать обострение урологических болезней.
Анализ на TORCH-инфекции
антитела к:токсоплазмозу;цитомегаловирусу;краснухе;вирусу герпеса.
В эту группу входят инфекции, представляющие угрозу для плода. Это токсоплазмоз, краснуха, цитомегаловирусная инфекция, герпес и ряд других инфекций. Если женщина болела краснухой или прошла вакцинацию, в ее крови есть антитела к этой болезни. Это защищает беременную от повторного заражения. Краснуха может вызвать тяжелые внутриутробные патологии плода. Чтобы не допустить этого, при подготовке к беременности необходимо сделать прививку против краснухи.
Анализ на группу крови и резус-фактор
группа крови (АВ0);резус фактор (Rh).
Исследуют кровь обоих супругов
Это важно для определения риска резус-конфликта матери и плода.
Анализ мазка на половые инфекции
вирусы;бактерии;паразиты;грибки.
Исследование проводят методом ПЦР-диагностики. В биоматериале выявляют участки ДНК возбудителей для их идентификации
Половые инфекции могут стать причиной невынашивания беременности. Это связано с воспалительными процессами матки и половых путей.
Коагулограмма
время свертывания;протромбиновый индекс;уровень концентрации фибриногена.
Это исследование проводится для оценки работы свертывающей системы крови. При нарушении свертывания, высок риск опасных для беременной маточных кровотечений. Показатели коагулограммы учитывают также при выборе способа родоразрешения (естественные роды или кесарево сечение).
Если у женщины выявлены какие-либо заболевания, назначают дополнительные анализы. Например, при нарушениях менструального цикла проводят анализ на половые гормоны. Женщины с лишним весом проходят дополнительную проверку на нарушения толерантности к глюкозе.
Какие анализы нужно сдать при планировании беременности: полный список
Для пары, планирующей беременность, есть анализы, которые нужно сдавать мужчине и женщине, в полный список входят:
- группа крови – если у женщины первая, а у мужчины вторая, третья или четвертая, то возможна групповая несовместимость;
- общий анализ крови – показывает анемию, воспаление, нарушения свертываемости;
- определение резус-фактора – при отрицательном резусе у женщины контролировать наличие антител после зачатия;
- инфекции, передающиеся половым путем – они бывают причиной невынашивания, внутриутробного инфицирования, аномалий развития;
- общий анализ мочи – отражает заболевания почек, печени, сахарный диабет.
Также мужчине и женщине назначают флюорографию и другие диагностические тесты, инструментальные методы при обнаружении отклонений на первом этапе. Обязательные анализы при планировании беременности для женщин включают дополнительно определение гормонального фона, свертывание крови и исследование мазков из влагалища, шейки матки.
УЗИ
Женщине необходимо пройти УЗИ органов малого таза для обнаружения заболеваний, препятствующих зачатию или/и вынашиванию ребенка, например: миома матки, шейки, киста яичника, полип эндометрия (внутреннего слоя матки). Чаще всего гинеколог рекомендует прийти на 7 день цикла, а при необходимости повторно на 21-23 день для оценки овуляции (изменения толщины эндометрия и развития желтого тела). На 5-11 день после начала менструации необходимо сделать УЗИ молочных желез.
Мужчинам назначается УЗИ яичек и простаты только в том случае, если уролог при осмотре обнаружил их признаки или при бесплодии. При хорошем самочувствии обычно этот метод не используется.
ПЦР
ПЦР – это полимеразная цепная реакция, которая обнаруживает нуклеиновые кислоты (РНК, ДНК) вирусов, бактерий, простейших в биологическом материале. В основном проводится по мазку из влагалища у женщины и из мочеиспускательного канала у мужчин. Используют такие диагностические тесты:
- на гарднереллу,
- на хламидии,
- на гонококки,
- на папилломавирус.
Они могут стать причиной проблем с оплодотворением, прикреплением эмбриона к стенке матки, вынашиванием плода. У женщин часто эти болезни протекают скрыто.
На инфекции
При планировании беременности кровь сдают и на другие инфекции, передающиеся половым путем, основной способ – это поиск антител к:
- вирусу гепатита,
- вирусу иммунодефицита,
- хламидии,
- уреаплазме,
- цитомегаловирусу,
- вирусу простого герпеса (1 и 2 типа),
- микоплазме,
- бледной трепонеме (на сифилис).
К обязательным для пары относятся анализы на ВИЧ, сифилис и вирусный гепатит. Остальные обычно назначают женщине, но в группах высокого риска или после положительного результата проходят обследования оба. Если в медицинской документации нет данных о прививках, то будущей маме необходимо определение антител к вирусу кори и ветряной оспе, краснухе.
Генетический
Генетическое исследование клеток крови (кариотипирование) желательно пройти всем парам, но есть ситуации, когда такой анализ строго обязателен:
- брак между кровными родственниками;
- будущая мать старше 35 лет, отец – 40 лет;
- у одного из пары есть наследственное заболевание или врожденный порок развития, а также известно о подобном случае в семье или исключить их точно нельзя;
- ранее были мертворождения, угроза прерывания на раннем сроке, привычные выкидыши.
На этапе планирования беременности можно оценить только вероятность врожденной болезни у ребенка. В результате указывают: высокий риск (от 20%), средний (6-19%) или низкий (1-5%). При большой опасности после зачатия проводят углубленные исследования плаценты, околоплодных вод, анализ пуповинной крови у новорожденного.
Обследования крови
Перед зачатием необходимо сдать общий анализ крови, а если один или оба будущих родителя входят в группу риска дефицита железа, то проверяют показатели его обмена:
- уровень ионов в сыворотке;
- ферритин;
- трансферрин и его насыщение железом.
Исследование нужно при вегетарианском стиле питания, однообразном рационе, хронических воспалительных процессах, болезнях системы пищеварения, кровотечениях, инфекциях. Женщины проходят эти анализы при обильных менструациях, коротком перерыве между родами, кормлением грудью.