Синдром диабетической стопы
Содержание:
Классификация форм диабетической стопы
В зависимости от тяжести течения синдрома диабетической стопы определяют стадии:
- 0 — высокий риск развития диабетической стопы при наличии её деформации, мозолей, гиперкератоза и отсутствия язвенных дефектов;
- 1 — стадия поверхностной язвы в пределах кожных покровов;
- 2 — стадия глубокой язвы на коже с вовлечением подкожно-жировой клетчатки, мышечной ткани, сухожилий и без поражения костей;
- 3 — стадия глубокой язвы с поражением костных тканей;
- 4 — стадия ограниченной гангрены;
- 5 — стадия обширной гангрены.
Отталкиваясь от преимущественного наличия какого-либо из патологических компонентов, определяют ишемическую (5-10%), нейропатическую (60-75%) и смешанную — нейро-ишемическую (20-30%) форму диабетической стопы:
Ишемическая (нейроишемическая) форма диабетической стопы развивается на фоне диабетической ангиопатии и характеризуется нарушением кровоснабжения конечностей в связи с поражениями крупных и мелких сосудов атеросклерозом, развивающимся у больных сахарным диабетом намного быстрее, чем других людей. Течение ишемической формы подчеркивается стойким отёком, перемежающей хромотой, постоянными болями и усталостью в ногах, посинением кожи конечностей. Стопы и голени холодеют, при запущенности заболевания появляются язвы, некроз края пятки или пальцев стопы.
Нейропатическая форма диабетической стопы имеет три вида:
- нейропатическая язва;
- остеоартропатия (сустав Шарко);
- нейропатический отёк.
Нейропатическая форма развивается при поражении нервного аппарата дистальных отделов конечностей на фоне диабетической полиневропатии. Первые сигналы заболевания появляются в местах наибольшего нажима на стопу при нагрузках. Впоследствии при длительном течении нейропатии стопа деформируется, и точка опоры переносится на определённые её участки, где кожа утолщается, а позже образовывается язва.
При таких обстоятельствах больной ощущает частичное онемение конечности, жжение и «мурашки». Через какое-то время чувствительность ноги снижается настолько, что человек не ощущает появление язвы. По той же причине нечувствительности человек не в состоянии отреагировать на травмирующие термические или механические факторы, что сильнее усугубляет разрушительный процесс, к которому легко присоединяется инфекция.
Предрасположенность больных сахарным диабетом к переломам костей и другим костным изменениям часто ведёт к развитию остеоартропатической формы или сустава Шарко, поражающего, как правило, коленный сустав. Возникает остеоартропатия в результате малозначительных травм, получение которых пациент не ощущает, затем сустав опухает и с течением времени деформируется.
При нейропатической форме синдрома развивается нейропатический отёк (накопление жидкости в подкожных тканях), который осложняет нездоровые процессы стоп.
Классификация диабетической остеоартропатии:
- стадия 1 — наличие отёка стопы, гипертермии и гиперемии;
- стадия 2 — развитие деформации стопы (под рентгеном видны костные изменения — остеопороз, костная деструкция, фрагментация костных структур);
- стадия 3 — чёткая выраженность деформации стопы, спонтанных переломов и вывихов;
- стадия 4 — образование язв, при инфицировании опасность быстрого развития гангрены.
Смешанная форма диабетической стопы в равной степени отражает признаки ишемической и нейропатической формы.
Причины поражения ног у диабетиков
- Диабетическое поражение нервов – нейропатия.Со временем под воздействием высокого сахара повреждаются нервные окончания стоп. Это ведет к нарушению в них чувствительности. Диабетик теряет способность ощущать боль, давление, температуру.Возможностью чувствовать боль очень важна для человека, так как боль предупреждает о болезни, об опасности. Когда теряется эта способность, то очень легко не заметить раны или даже язвы на ногах. Именно поэтому ноги у диабетиков при нейропатии не болят, и они поздно обращаются для их лечения;
- Диабетическое поражение сосудов – ангиопатия.При сахарном диабете ухудшается функция кровеносных сосудов во всем организме. Особенно поражаются мелкие (периферические) сосуды ног, это ведет к нарушению микроциркуляции и гипоксии клеток.Вследствие чего кожа ног у диабетиков очень сухая и неэластичная. Такая патологическая сухость не снимается увлажняющим кремом и становится причиной появление трещин, в которые попадает инфекция. Развиваются раны, которые из-за недостатка микроциркуляции заживают очень долго;
- Диабетическое поражение суставов – артропатия.Нарушение обмена глюкозы белков приводит к нарушению хрящевой ткани развитию гиперостозов. Поэтому у диабетиков часто болят суставы нижних конечностей, особенно при ходьбе. Начинается артропатия с отека и покраснение стопы. С годами появляется деформация пальцев, наблюдается выраженный отек стопы. В тяжелых случаях происходят вывихи, подвывихи, переломы, в результате этого стопа укорачивается и уширяется.
В современной медицине все разнообразие диабетических поражений принято обозначать единым термином – «диабетическая стопа».
Проявление симптомов
Они следующие:
- сухость кожи, которую нельзя преодолеть кремом;
- шелушение и зуд кожи ног;
- гиперпигментация и депигментация кожи голени;
- чрезмерное образование мозолей (гиперкератоз);
- выпадение волос на голени у мужчин;
- изменение формы и утолщение ногтей;
- отек лодыжек;
- кожа ног бледная и холодная на ощупь (редко наоборот синюшная и теплая);
- грибковое поражение кожи стоп и ногтей;
- онемение нижних конечностей;
- боли в ногах;
- нарушение тепловой, тактильной и других видов чувствительности.
Если не обратить вовремя внимание на перечисленные выше симптомы, то возникают тяжелые последствия диабетического поражения ног. А именно:
А именно:
- незаживающие безболезненные язвы и раны;
- абсцессы, флегмоны;
- артропатия;
- остеомиелит (нагноение костей);
- генгрена.
Стадии
В зависимости от степени поражения сосудистого русла и нервов в нижних конечностях, синдром диабетической стопы имеет стадий процесс. Это прогрессирование осложнений положено в основу классификации диабетической стопы по Wagner, используемую хирургами с 1997 года. В этой классификации выделяют пять стадий заболевания:
- 0 стадия – для нее характерно изменения внешнего вида стопы, из-за развития деформирующего остеоартроза. На фото начальной стадии диабетической стопы видны истончение кожи, ее грибковые поражения, серовато-синюшный оттенок.
- 1 стадия – появляется поверхностная язва, при которой обнажается подкожно-жировая клетчатка без вовлечения мышц и глубже лежащих тканей.
- 2 стадия – язвенный процесс распространяется на мышцы, сухожилия, кости и суставы. На данном этапе уже требуется госпитализация в хирургический стационар для проведения консервативной терапии.
- 3 стадия – наряду с предыдущими изменениями в тканях стопы, появляется гнойное расплавление костной ткани – остеомиелит. Также в глубоких тканях появляются ограниченные участки гнойного процесса – абсцессы, вызванные анаэробной инфекцией (чаще кластридиальной или синегнойной, с очень выраженным отвратительным запахом).
- 4 стадия – на этом этапе появляется гангрена пальцев и предплюсны. Мертвые ткани имеют черный цвет, и четкую границу, чувствительность отсутствует. На данном этапе проводятся малые ампутации пальцев или очагов некроза. Также целесообразно проведение хирургических операций по восстановлению кровоснабжения.
- 5 стадия – гангрена продолжает распространяться выше, и может уничтожить всю стопу, голень, и даже часть бедра. На данном этапе единственным методом лечения является высокая ампутация, которая может спасти жизнь больного.
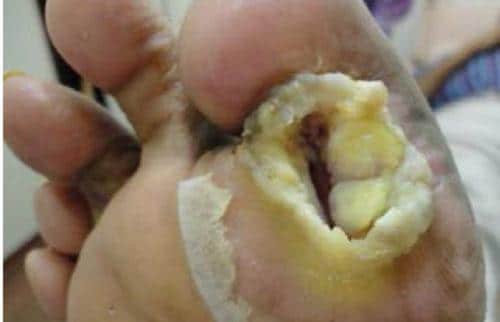
Диабетическая стопа — как это выглядит? Смотрите фото:

Как лечить диабетическую стопу?
Лечение диабетической стопы может быть консервативным, оперативным, а также может осуществляться в домашних условиях
Очень важно, чтобы патология пролечивалась под контролем специалиста. Именно в таком случае синдром диабетической стопы не будет ассоциироваться с осложнениями, а лечение в домашних условиях окажется на 100% эффективным, как и последующая профилактика
Медикаментозная терапия
Лечение диабетической стопы с применением медицинских препаратов осуществляется в нескольких направлениях. Обычно это происходит в домашних условиях.
Настоятельно рекомендуется обратить внимание на то, что:
- для исключения воспалительной реакции при диабетной стопе используются антибиотики широкого спектра действия;
- боль позволяют нейтрализовать обезболивающие препараты: Ибупрофен, Анальгин;
- для оптимизации кровообращения назначается Нормовен или Пентоксифиллин;
- мази, антибактерицидные наименования назначаются индивидуально для каждого случая. Зависит это от формы и того, насколько стремительно прогрессирует заболевание.
Отдельного внимания заслуживают ортопедические стельки для диабетической стопы, позволяющие улучшить состояние ног, их кожного покрова. Однако они не являются единственным средством, позволяющим вылечить данный синдром
Поэтому очень важно, чтобы терапия была и оставалась комплексной
Супер видео! Смотрим все!
Коротко об оперативных вмешательствах
В том случае, если будет назначена операция, лечение будет заключаться в удалении незначительных участков отмерших тканей с ровными краями (некрэктомия). Возможно полноценное или частичное удаление пальца пораженного гангреной (резекция), 100% удаление стопы или определенной части ноги, например, до границ нормальной ткани (ампутация).
Кроме того, в определенных ситуациях требуется восстановление проходимости кровеносных сосудов (ангиопластика). Также в некоторых случаях удаляют не восстановленные сосуды, пускают кровь в обход их (эндартерэктомия). Применяется формирование дополнительных, обходных кровеносных путей (аутовенозное шунтирование) или создание поддерживающих конструкций-сеточек на сосуды (стентирование).
Лечение в домашних условиях
Лечение диабетической стопы в домашних условиях также может осуществляться. Но для этого должны соблюдаться некоторые условия: обязателен постоянный контроль специалиста, этап развития синдрома ни в коем случае не должен ассоциироваться с осложнениями. Именно в таком случае лечиться народными средствами будет действительно допустимо. Применяться могут следующие средства и составы:
листья репейника или лопуха (летом свежие, в зимнее время — высушенные) могут похвастаться ранозаживляющим эффектом. Их прикладывают к ноге, заранее промыв раствором марганцовки или Фурацилина. Для успешного лечения стопу смазывают незначительным слоем меда, сверху же прикладывают листья лопуха. Менять повязку рекомендуется один-два раза в течение суток или даже чаще;
листья репейника могут применяться внутрь (одна ч. л. на 250 мл кипятка), потому что они характеризуются мочегонным и лимфогонным влиянием;
заменой лопуха окажется гвоздичное масло, оказывающее анальгезирующий, антибактериальный и ранозаживляющий эффект. Для обеспечения терапии потребуется просто наносить незначительное количество на диабетическую стопу;
с целью ускорения заживления ран можно будет воспользоваться кефиром, сверху наносят порошок из высушенных иголочек сосны или можжевельника
Важно убедиться в отсутствии аллергии на какой-либо из представленных компонентов.
Ни в коем случае не следует забывать о том, что лечение народными средствами должно находиться под контролем специалиста.
Пройдите бесплатный текст. Проверьте себя, все ли вы знаете о сахарном диабете?
Лимит времени:
из 9 заданий окончено
Вопросы:
- 1
- 2
- 3
- 4
- 5
- 6
- 7
- 8
- 9
Информация
НУ ЧТО, НАЧНЁМ? Будет очень интересно!
Вы уже проходили тест ранее. Вы не можете запустить его снова.
Тест загружается…
Вы должны войти или зарегистрироваться для того, чтобы начать тест.
Вы должны закончить следующие тесты, чтобы начать этот:
Результаты
Правильных ответов: из 9
Ваше время:
Время вышло
Вы набрали из баллов ()
| Средний результат | |
| Ваш результат |
- 1
- 2
- 3
- 4
- 5
- 6
- 7
- 8
- 9
-
С ответом
-
С отметкой о просмотре
-
Задание 1 из 9
-
Возрастание уровня сахара в крови
-
Сладкое истечение
-
Затяжная болезнь
-
Ни один из ответов не верен
-
-
Задание 2 из 9
-
Инсулин
-
Адиуретин
-
Серотонин
-
Глюкагон
-
-
Задание 3 из 9
-
Полицетимия, эритроцитоз
-
Полифагия (чрезмерное потребление пищи)
-
Полидипсия (патологически усиленная жажда)
-
Полиурия (повышенное выделение мочи)
-
-
Задание 4 из 9
-
Инфекция
-
Укус насекомого
-
Пищевое отравление
-
Избыточный вес / ожирение
-
-
Задание 5 из 9
5.
Какое высказывание относительно употребления простых сахаров (моно- и дисахаридов) отвечает современным рекомендациям?
-
Необходимо полностью избегать употребления простых сахаров
-
Разрешается минимальное количество сахара, в пределах чайной ложки (10 граммов) в день
-
При определенных условиях разрешается умеренное употребление простых сахаров
-
Моно- и дисахариды разрешается употреблять неограниченно
-
-
Задание 6 из 9
-
Гипогликемия
-
Гипергликемия
-
Гиперурикемия
-
Гипертермия
-
-
Задание 7 из 9
-
Ретинопатия
-
Апатия
-
Невропатия
-
Нефропатия
-
-
Задание 8 из 9
-
продукты с сахаром есть можно, но в ограниченных количествах, главное — следить за уровнем сахара в крови
-
диабет — это не болезнь сладкоежек, поэтому сахара можно есть сколько уходно
-
сладкое вообще противопоказано диабетикам
-
-
Задание 9 из 9
9.
Что еще, кроме сахара, нужно ограничить?
-
углеводы, которые содержатся во фруктах, бобовых (фасоли, горохе и чечевице) и обезжиренных молочных продуктах
-
отказаться от жирных и высококалорийных блюд
-
ни от чего не отказываться, все можно есть
-
Осложнения диабетической стопы
Нарушение кровообращения, обменных процессов препятствует поступлению к тканям голени и стопы кислорода, питательных веществ, затрудняет выведение продуктов обмена. Снижается местный иммунитет, сопротивляемость инфекциям. Возникают трофические изменения.
Осложнения диабетической стопы бывают очень печальными вплоть до потери конечности для сохранения жизни. По статистике так происходит у 20 % больных.
К осложнениям, развивающимся на фоне поражения нервов и сосудов, относятся:
- кожные и костные инфекции;
- деформация суставов и костей стопы;
- язвы;
- гангрена.
Инфекции
Даже небольшое нарушение целостности кожного покрова на голени или стопе при неконтролируемом сахарном диабете может привести к попаданию инфекции. Высокий уровень сахара в крови, плохое кровоснабжение, снижение иммунитета создают благоприятную почву для развития и размножения патогенной микрофлоры. Если человек с диабетической стопой поранился, порезался, поцарапался, натер ногу, нужно как можно раньше обработать поврежденную поверхность антисептиком и следить за ней. Если не происходит заживление, и состояние ухудшается, нужно показаться врачу.
Дело в том, что вовремя невылеченная поверхностная инфекция стоп представляет потенциальную угрозу для всей конечности. Она легко распространяется вглубь и вширь, поражая соседние ткани. Чем более запущено состояние, тем тяжелее будет с ним справиться.
Сахарный диабет повышает риски развития остеомиелита, тяжелого инфекционного поражения костей стопы.
У людей, страдающих диабетом, намного чаще встречается грибковая инфекция ногтей (онихомикоз) и кожи стоп. Ногти, зараженные грибком, становятся толстыми, обесцвеченными, желтовато-коричневыми, теряют прозрачность. Они легко ломаются, разрушаются и отделяются от ногтевого ложа, что может привести к образованию ран.
Деформации стопы
Повреждение нервов при сахарном диабете ослабляет тонус мышц, снижает их двигательную активность, постепенно вызывает атрофию. Это приводит к деформации стопы, изменению опорных точек, неправильному распределению веса тела, нарушению походки. Развивается продольное и поперечное плоскостопие, изменяется голеностопный сустав. Пальцы ног приобретают молоткообразный вид, возможно выпячивание головок плюсневых костей. На выступах формируются участки гиперкератоза.
К тяжелым деформациям стопы при сахарном диабете относится артропатия Шарко. Это редкое осложнение, которое вызывает ослабление костей. Характеризуется вывихами, переломами костей и суставов с формированием нестабильной стопы, полноценная опора на которую становится невозможной.
Язвы
Трофические язвы – опасное осложнение диабетической стопы. Причиной их развития могут стать небольшие царапины, порезы, потертости туфель. При несвоевременном лечении глубокие раны долго не заживают, приводят к нагноению, некрозу тканей, доходят до кости. Чаще всего они образуются на подушечке стопы или на нижней части большого пальца ноги. По статистике такие язвы случаются у 20 % людей, страдающих сахарным диабетом.
На начальной стадии язв на коже появляются небольшие водянистые пузыри, на месте которых затем образуется ранка, которая постепенно увеличивается в размерах. Также могут наблюдаться отеки, раздражение, неприятный запах. Иногда своевременная диагностика язв затруднена, ее симптомы не проявляются, пока не случится заражение.
По статистике более 50 % язв осложняется присоединением инфекции. Увидеть, как выглядит диабетическая стопа с осложнениями, можно в интернете. Просмотра таких фото достаточно, чтобы понять, насколько они опасны. Пренебрежение язвами может привести к инфекциям, которые, в свою очередь, чреваты потерей конечности.
Очень часто у людей, которые еще не знают, что больны диабетом, длительно незаживающая язва на ноге становится поводом обращения к врачу, и расценивается как первый признак, по которому у человека обнаруживают этот диагноз.
Гангрена
Гангрена – это некроз (омертвление) тканей живого организма. Основной причиной ее развития является ишемия тканей, вызванная недостаточным поступлением крови. Первые признаки гангрены: участки некроза, почернение кожи, трофические язвы.
Лечение гангрены очень тяжелое и в большинстве случаев приводит к инвалидности. Для спасения жизни человека врачам приходится проводить ампутацию пораженной части конечности или всей конечности, чтобы инфекция не распространилась на весь организм. Если заподозрить заболевание на ранней стадии, спасти ногу можно только в случае восстановления кровообращения в ногах путем операций на сосудах.
Лечение возможно!
Настоящей панацеей стал метод эндоваскулярного лечения диабетической стопы (который также называют артерии ног при синдроме диабетической стопы). Хирургическое вмешательство производится без наркоза, без разреза через пункцию артерии, с минимальной потерей крови. При этом возможно восстановление проходимости не только артерий голеней, но и так называемых путей притока: подвздошных и бедренных артерий. Этот способ в мире активно разрабатывается в последние 5-10 лет, а в России он применяется около 5 лет. С помощью такого лечения можно избежать ампутации конечностей. Операция состоит в том, что через предварительно сделанные проколы в артерию вводят специальные катетеры. Через эти трубочки с помощью специальных баллонов эндоваскулярные хирурги восстанавливают проходимость и расширяют закрытые сосуды (их сужение или полное закрытие и приводит к некрозу тканей). После этого в восстановленный просвет ставят специальные металлические каркасы – стенты, которые впоследствии не дают сосудам закрываться. Прогресс в развитии методики ангиопластики обусловлен технологическими достижениями: специальный инструментарий позволяет с высокой эффективностью восстанавливать закрытые сосуды, а стенты, особенно с лекарственными покрытиями, позволяют достичь хороших отдаленных результатов. На все эти действия врачам требуется час с небольшим. Пока в России сделано около 400 таких операций. Метод, в отличие от шунтирующих операций, не имеет ограничений по возрасту и сопутствующим заболеваниям. Результаты эндоваскулярных вмешательств действительно обнадеживающие. Почти сразу в день операции начинается уменьшение болевых ощущений и начинается довольно долгий процесс заживления трофических изменений
И с этого момента принципиальное значение приобретает медикаментозное лечение СД и других сопутствующих заболеваний и, что самое важное, — правильный медицинский «уход» — местное лечение за диабетической стопой. Возможность восстановления регионарного кровотока на разных уровнях ноги, малотравматичность операции, быстрая реабилитация, обнадеживающие непосредственные и отдаленные результаты, улучшение качества и прогноза жизни больных, позволяют считать эндоваскулярную хирургию методом выбора при лечении ишемических и нейроишемических форм СДС
Залог будущих успехов при лечении СДС состоит в междисциплинарном подходе лечения. Когда врачи различных специальностей: , общий хирург, педиатр, сосудистый — эндоваскулярный хирург, объединяются и совместно действуют на разных этапах лечения СДС. Такой подход был использован при создании службы диабетической стопы в многопрофильной клинике ЦЭЛТ. Такой же подход позволил в скандинавских странах снизить количество «высоких» ампутации в 4 раза, а в США более чем в 8 раз.
| Сравнительная характеристика | |
|---|---|
| Нейропатических язв | Нейроишемических язв |
| Безболезненная | Болезненная |
| Нормальная пульсация | Пульсация отсутствует |
| Ровные края, типичная дыревидная форма | Неровные края |
| Обычно расположены на подошвенной поверхности стопы | Обычно расположенный на пальцах, гладкие края |
| Есть мозоли | Мозоли отсутствуют или их очень мало |
| Снижение поверхностной чувствительности, рефлексов и вибрационной чувствительности | Различные нарушения чувствительности |
| Усиление кровотока (AB-шунтирование) | Снижение кровотока |
| Наполненные вены | Запустевшие вены |
| Сухая ,теплая кожа стопы | Холодная кожа стопы |
| Деформация костей | В значительной степени отсутствует |
| Гиперемия стопы | Бледная, цианотичная стопа |
Осложнения
Диабетическая стопа может осложниться:
- Некрозом (отмиранием) тканей – причиной некроза обычно является распространение гноеродной инфекции, однако способствовать развитию данного осложнения может нарушение кровоснабжения и иннервации тканей.
- Образованием язв – их глубина и выраженность поражения мягких тканей может варьировать в значительных пределах.
- Патологическим переломом кости – патологический перелом возникает в результате нарушения нормальной прочности кости, при воздействии нагрузок, обычно не приводящих к каким-либо повреждениям.
- Деформацией стопы – сгибательными контрактурами пальцев (пальцы фиксируются в согнутом, скрюченном положении), мышечной атрофией (уменьшением размеров и силы мышц), деформацией свода стопы с нарушением его амортизирующей функции.
- Остеомиелитом – гнойно-некротическим поражением костной ткани, развивающимся в результате распространения инфекции из имеющихся язв.
- Сепсисом – опасным для жизни состоянием, развивающимся при проникновении гноеродных микроорганизмов и их токсинов в кровоток.
Лечение
Чтобы вылечить диабетическую стопу, необходима коррекция основного заболевания – сахарного диабета и связанного с ним нарушения углеводного обмена, а также специфическая терапия, включающая несколько пунктов:
- разгрузку поврежденной конечности – использование разгрузочных полубашмаков, ортопедической обуви и стелек, костылей и кресел-каталок;
- прием обезболивающих и антибактериальных лекарств;
- лечебную гимнастику для ног;
- обработку имеющихся ран и язв;
- лечение народными средствами;
- диету;
- оперативное вмешательство.
При наличии гнойно-некротического процесса назначаются антибиотики широкого спектра действия – Амоксиклав, Цефепим, Цефтриаксон, Ципрофлоксацин, Офлоксацин. В случае выраженного болевого синдрома, который сопутствует сильному повреждению сосудов, показаны обезболивающие средства.
Нужно отметить, что обычные препараты из группы нестероидных противовоспалительных средств (НПВС) при диабетической стопе неэффективны. Анальгин, Спазмалгон или Диклофенак в данном случае не помогут. Поэтому используются наркотические анальгетики, антидепрессанты и противосудорожные лекарства – Морфин, Трамадол, Амитриптиллин, Габапентин.
Уход за диабетической стопой
Чтобы свести к минимуму риск образования язв, необходимо правильно и систематически ухаживать за стопами. В первую очередь рекомендуется снизить нагрузку на нижние конечности – избегать продолжительного стояния и ходьбы, не поднимать тяжелые предметы и использовать разгрузочную и ортопедическую обувь.
Важнейшую роль играет гигиена – ежедневное мытье ног с мылом, предупреждающее инфекционные осложнения. Спровоцировать образование язвы может гиперкератоз — утолщение кожи на участках высокого механического давления. Для борьбы с таким явлением применяются различные кремы и мази с увлажняющим эффектом.
Благотворное действие оказывают медикаментозные средства местного действия, содержащие мочевину – крем-пенка Альпресан 3 и бальзам Бальзамед. Они предназначены специально для ежедневного ухода за чувствительной, сухой и поврежденной кожей стоп. Альпресан и Бальзамед ускоряют заживление тканей, устраняют сухость и шелушение кожи, уменьшают боль, предотвращают возникновение мозолей, трещин и натоптышей. Для заживления ран и язв могут использоваться также гель Солкосерил, мазь Актовегин и Ируксол.
В случае появления ран и ссадин их обрабатывают раствором Фурацилина, при нагноении – перекисью водорода. Для обработки ран можно применять Мирамистин и Хлоргексидин. Запрещается использовать йод, марганцовку и зеленку, а также средства с дубящим действием и не пропускающие кислород – например, мазь Вишневского.
Лечение диабетической стопы в домашних условиях
Средства на основе народных рецептов могут применяться как для нормализации уровня сахара в крови, так и с целью устранения местных симптомов при синдроме диабетической стопы. Однако такое лечение может быть только вспомогательным методом и использоваться с одобрения врача.
Черника издавна применяется знахарями и травниками при многих болезнях. Одним из ее свойств является способность снижать сахар в крови
Для приема внутрь можно приготовить отвар из листьев черники. 5-10 гр листьев залить стаканом горячей воды и прокипятить в течение 4-5 минут. После охлаждения отвар процедить и принимать по полстакана дважды в день перед едой.
Для компрессов используется масло гвоздики, которое продается в аптеках. Это средство обладает противовоспалительным, регенерирующим, анальгезирующим и противобактериальным действием. Чистый эфир использовать нельзя, его нужно предварительно разводить в растительном масле.
Компресс с гвоздичным маслом делают так: сначала подсолнечное (или оливковое) масло кипятят, затем капают в него эфирное масло. Пропорция – 2 чайные ложки растительного и 3-5 капель эфирного масла. В получившемся растворе смачивают марлю или бинт и прикладывают к пораженной стопе. Держать компресс нужно не больше получаса.
Отвар черемухи применяется для промывания ранок и трещин, а также поверхностных язв. Можно брать любые части растения – плоды, кору, листья или цветы, поскольку все они содержат фитонциды в виде синильной кислоты. Благодаря этому веществу предупреждается развитие инфекции в образовавшихся язвах.
1 ст л сырья заливают стаканом воды, доводят до кипения и держат на медленном огне 15-20 мин. После охлаждения и фильтрации обтирают отваром стопы в пораженных местах 1-2 раза в день.