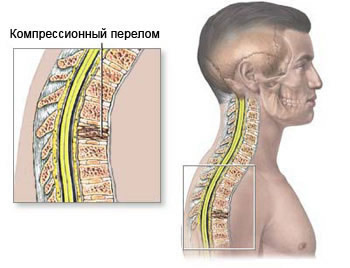
Нестабильность шейного отдела позвоночника: проявление и лечение
Содержание:
- Методы лечения
- Осложнения
- Методы лечения
- Симптомы
- Методы лечения
- Последствия ↑
- Методы диагностики гиперподвижности шейного отдела
- Возможные причины ↑
- Классификация и стадии развития нестабильности шейного отдела позвоночника
- Лечение
- Коротко об анатомии шейного сегмента и его нестабильности
- Профилактика
- Лечение шейного отдела позвоночника
- Источники и проявления недуга
Методы лечения
Бороться с нестабильностью необходимо комплексно. Терапевтические методы направлены на укрепление суставов позвоночника и образования правильного положения мышц, удерживающих в норме шею. Применяются медикаменты, физиотерапия, массаж, ЛФК. Многие прибегают к нетрадиционной медицине, но она малоэффективна.
Медикаментозное лечение
Вернуть стабильность шее можно с помощью лекарств, это один из этапов лечения.
- Миорелаксанты. Они показаны для избавления от спазмов, ущемления нервных импульсов.
- Хондопротекторы. Такие препараты назначают для защиты межпозвоночных хрящевых тканей от деструктивного процесса.
- Нестероидные анти септирующие и анестезирующие медикаменты. Они нужны для устранения болей, воспалительного процесса.
- Витамин Д, кальций содержащие медикаменты необходимы для питания костей требуемыми минералами, чтобы ткани становились плотными и крепкими.
- Витамин В – для восстановления нервных волокон.
Конкретные средства назначает доктор, с учетом причины болезни и сведений, полученных во время диагностики.
Хирургическое вмешательство
Когда у взрослых отмечается выраженная неврологическая клиника, а консервативная терапия не оказала должного эффекта, доктор может назначить операцию. При подборе подходящего метода хирургического вмешательства, оценивается степень тяжести заболевания, масштаб смещения позвонков, тонус мышц и вид патологии.
Обычно прибегают к спондилодезу. Его суть заключается в том, что два пораженных позвонка соединяют друг с другом. Таким образом, они защищаются от последующего смещения. В ходе операции применяются костные трансплантаты.
Физиотерапия
Избавиться от нестабильности шейного отдела позвоночника можно также с помощью физиотерапевтических процедур. К ним прибегают после спада интенсивной симптоматики и воспаления.
Широко практикуются следующие методы:
- временная носка фиксирующего корсета;
- проведение лечебных упражнений для укрепления мышечного каркаса спины;
- приучение шейного отдела к верным движениям.
Без проведения упражнений из лечебной физкультуры, носить корсет не стоит. Если только пассивным образом поддерживать позвоночник, это пагубно скажется на работе связок и мышц.
Массаж
Правильный массаж благотворно влияет на восстановление, так как частой причиной патологии шеи выступает тугоподвижность рядом расположенных позвонков. Перенапряженные позвонки, со временем, разбалтываются и теряют стабильность. Грамотно проводимый массаж дает возможность сформировать мышечный корсет. Процедура поддерживает подвижные позвонки и с них снимается излишняя нагрузка. Также укрепляются ослабленные структуры мышц и связок. Благодаря массажу, создается мышечный корсет, позвонки поддерживаются в правильном положении. За счет мануальной терапии, разрабатываются тугоподвижные части позвоночника, повышается их функциональность, понижается нагрузка на пораженную зону шеи.
Упражнения
Эффективные упражнения при нестабильной шеи, полезны для сегментов от С2 до С7.
- Нужно стать ровно, во время вдоха, вытянуть руки вверх. Максимально попытаться вытянуть позвоночник вверх. После, выдохнуть, приобрести исходную позицию.
- Исходная позиция – стоя. При вдохе, отвести руку в сторону и поворачивать за ней туловище. На выдохе, опустить руку. Повторить манипуляцию в разные стороны.
- В сидячей или стоячей позиции, вращать головой в разные стороны, вверх и вниз. Делать это по очереди, повторять упражнение по 5 раз.
- В стоячей позиции, поставить ноги по ширине плеч. Руками вращать назад.
- Лечь на живот, на вдохе – прогнуться, поднять максимально высоко руки. На выдохе, занять исходную позицию.
Упражнения не проводят во время обострений, чтобы избежать усугубления состояния. В отличие от медикаментозной терапии, ЛФК надолго стабилизирует шею, избавляет от дискомфорта благодаря постоянной двигательной активности.
Совет! Многие доктора советуют больным плавать в бассейне. Лучше посещать это заведение 2-3 раза в неделю. За счет плавания, вытягивается, расслабляется позвоночник, улучшается общее состояние.
По мере нарастания гипер мобильности, смещения структур позвоночника, клиническая картина становится более яркой. При отсутствии терапии, игнорировании советов доктора, возникают такие негативные последствия:
- мигрени;
- сбои в вестибулярном аппарате;
- понижение остроты зрения или слуха;
- повышенная агрессивность, панические атаки;
- сонливость;
- бессонница.
Если приведенные признаки растут стремительно, это сигнализирует о том, чтобы в патологическое течение задействовался мозг и артерии позвоночника. Состояние требует срочной медицинской помощи.
Осложнения
Нередко стабильность позвонков может быть сигналом о развитии такого заболевания, как . На начальной стадии она может практически не проявлять себя ― однако, по мере прогрессирования патологии даже одно неудачно совершённое движение или чуть более интенсивная, чем обычно, нагрузка может стать причиной сильной боли.
Из-за подвижности позвонков развитие остеохондроза происходит намного быстрее и в итоге приведёт к осложнению в виде артроза межпозвонковых суставов.
Из-за нестабильности позвонков нагрузка на мышцы и связки существенно увеличена, что приводит к нарушениям тонуса мышц и появлениям болевой симптоматики при длительном сидении и попытках выполнить простые движения. При отсутствии должного лечения патология может привести к следующим последствиям:
МРТ позвоночника
Стоимость: 16 000 руб.
Подробнее
- расстройства;
- ограничение движений;
- спазмы;
- головные боли, сопровождающиеся тошнотой и слабостью (при поражении шейных позвонков);
- развитие спондилёза.
Методы лечения
Эффективным будет комплексное лечение. Назначать какие-либо методики должен врач. Пациент может дополнительно проконсультироваться, уточнить какие-либо вопросы о назначенных доктором способах. Если больной хочет использовать народные средства в качестве дополнительного способа лечения, следует проконсультироваться с врачом, чтобы выбрать эффективные и безопасные.
Изредка патология излечивается самопроизвольно за счет разрастания костной ткани. Такие случаи, однако, наблюдаются нечасто, поэтому откладывать посещение врача нельзя.
Ношение корсета
Избавиться от патологии поможет специальный шейный корсет. Он будет удерживать ослабленную шею в физиологичном положении, предотвратит дальнейшее искривление
Важно учитывать, что слишком долгое непрерывное использование приведет к ослаблению мускулатуры, связок. Из-за этого у человека может развиться зависимость от корсета: самостоятельно удерживать голову ослабевшие мышцы не смогут
По этой причине необходимо дополнительно применять комплекс упражнений лечебной гимнастики.
Медикаментозное лечение
Выбор лекарственных препаратов зависит от причины патологии:
- Назначить могут миорелаксанты. Эти препараты избавляют от спазмов в шее, ущемления нервных корешков.
- Нередко применяются и хондропротекторы. Они защищают хрящевую ткань между позвоночными дисками от разрушения.
- Чтобы избавить пациента от болезненности, воспалительного процесса, доктор подбирает нестероидные анестетики и антисептики. Эффективны будут и средства для перорального приема, и мазь для местного наружного применения.
- Улучшить состояние нервных волокон помогают витамины группы В. Чаще всего их применяют в форме инъекций, но возможен и пероральный прием в сочетании с коррекцией диеты.
- Кальций и витамин D потребуются для укрепления костей.

Физиотерапия
Лечить патологию помогает применение физиотерапевтических методик. Проводить их должен специалист.
Хорошо помогает электрофорез. Лекарственные препараты вводятся подкожно с помощью специального прибора; при этом снижается выраженность воспалительного процесса.

Нередко применяется и магнитотерапия. На очаг воспаления воздействуют магнитным полем, что приводит к улучшению циркуляции крови в тканях, активации процессов восстановления, заживления.
ЛФК
Кроме зарядки, помочь могут плавание и йога; важно уточнить у врача, какие упражнения восточной гимнастики безопасны, рекомендованы

Читайте подробнее: Упражнения для снятия боли в шейном отделе позвоночника
Массаж и мануальная терапия
Людей с патологиями шейных позвонков может массажировать лишь специалист: неправильное выполнение техники может привести к ухудшению состояния, сильным болям. Благодаря массажному воздействию местная циркуляция крови улучшается. Нормализуется питание тканей кислородом и полезными веществами. Поскольку улучшается и кровоснабжение головного мозга, некоторые неприятные симптомы становятся менее выраженными. Методики подбираются индивидуально с учетом локализации нарушения, особенностей диагноза.
Остеопатия
Остеопатия применяется не только для лечения взрослых людей: специальные методики существуют и для лечения детей с данной патологией. Особые техники благотворно влияют на тонус шейной мускулатуры; прорабатываются не только расположенные близко к поверхности мускулы, но и те, которые находятся на большой глубине. Остеопат также вправляет позвонки, ставит их на то место, где они должны располагаться в норме. При этом снижается давление на артерию, улучшается приток крови к головному мозгу.
В большей части случаев сеансы проводятся раз в неделю. После процедуры нельзя бегать, прыгать, кувыркаться. Детей школьного возраста нередко освобождают от уроков физкультуры. У несовершеннолетних рекомендуется дополнять остеопатию ношением воротника Шанца по несколько часов ежедневно.
Симптомы
Симптомы патологии достаточно выраженные. Но развивается она постепенно (в большинстве случаев). Потому выраженность симптоматики также нарастает постепенно. Наиболее характерны такие признаки заболевания:
- Болевые ощущения в спине, в позвоночнике, возрастающие после нагрузок;
- Слабость в ногах, парезы, параличи нижних конечностей, при локализации патологии в поясничном, крестцовом отделах;
- Болевые ощущения, онемение ног;
- При выполнении определенного типа физических упражнений ощущается ограничение подвижности;
- Гипертонус мышц пораженного отдела, ощущение их спазмирования, ноющие боли;
- При локализации патологии в шейном отделе – ограничение подвижности, головокружение, головная боль, шум в ушах, нестабильное артериальное давление, нарушения зрения;
- При поясничной локализации очень сильная боль возникает в результате поднятия тяжестей;
- Нарушение осанки со временем, так как пациент пытается удерживать свое тело в относительно безболезненном положении.
Диагностировать нестабильность позвоночного столба в ряде ситуаций бывает сложно, особенно, когда она не слишком развита. Используются следующие методы:
- Анализ симптомов, сбор анамнеза для определения наличия предрасполагающих к патологии факторов;
- Мануальный осмотр – проверка чувствительности, рефлексов в контрольных точках, пальпирования, прощупывание положения позвонков в различных позах;
- Статичная рентгенограмма малоинформативна, потому как смещение происходит при определенных движениях, поэтому проводятся динамические тесты – снимки делаются при занимании пациентом различных поз;
- КТ, МРТ – наиболее информативные методы, позволяют визуализировать наличие характерных для смещения изменений в связочных, суставных, мягких тканях даже без динамических тестов.
https://www.youtube.com/watch?v=upload
Полная диагностика и грамотная расшифровка ее результатов – залог успешного лечения патологии. Потому не стоит заниматься самодиагностикой, а при появлении подозрений на заболевание нужно незамедлительно обратиться к врачу.
Как правило, о наличии спинальной нестабильности сообщают следующие симптомы:
- боль в спине (в разных отделах позвоночного столба), которая может усиливаться после выполнения физических упражнений;
- ограничение подвижности при вращениях и наклонах туловища;
- боль в ногах;
- боль в пояснице, особенно при поднятии тяжестей;
- ощущение неудобства в пояснице, шее либо другом сегменте (там, где позвонки нестабильны);
- головокружения, головные боли (при смещении в районе шеи).
Источником боли при спинальной нестабильности становится сдавливание нервных корешков, сжатие позвоночного канала. В области поврежденного участка спина становится словно “окаменевшей” из-за постоянного мышечного напряжения. Что касается остальных групп мышц, то они становятся слабыми и дряблыми.
При появлении любых симптомов из перечня, представленного выше, следует обратиться к врачу для проведения обследования и выбора схемы лечения.
Диагностика спинальной нестабильности включает проведение следующих мероприятий:
Функциональная спондилография. Представляет собой рентген, выполняемый в положении максимального поясничного разгибания и сгибания (задача врача – максимальное исключение движений в тазобедренных суставах). Такое исследование позволяет выявить спондилолистез и дополнительное патологическое смещение вышележащих позвонков.
МРТ. Применяется для визуализации структур позвоночника
Обратите внимание: на МРТ-снимках, которые сделаны в положении лежа, не всегда видно наличие патологического смещения.
Больше о позвоночной нестабильности в таких статьях?
Методы лечения
Важным этапом на пути к выздоровлению является своевременно выявленные причины патологии и правильно установленный диагноз. Чем раньше врач подберет адекватное лечение и правильный алгоритм действий, тем более вероятно улучшение качества жизни больного.
Основными методами воздействия на патологию являются:
Консервативный метод. При этом все силы концентрируются на сглаживание симптоматики (устранение боли, очага воспаления)
На этом этапе важно зафиксировать шею в максимально правильном положении, обеспечить искусственный корсет для сохранности защиты мозга спины, нервных корешков от факторов внешнего влияния.
Аптечные препараты. Применяя терапию лекарствами, устраняются болезни, начиная с проявления первых признаков
Для терапевтического воздействия на патологию применяют:
Хондропротекторы — применяют для восстановления хряща в случае повреждения ткани.
Миорелаксанты — способствуют снятию гипертонуса и разблокировке зажатых нервов.
НПВП и стероидные. Их действие направлено на устранение болевого синдрома.
Новокаиновые блокады.
Витамины, регенерирующие костную и нервную ткани (D и B).
Массажами и мануальными методами специалист может, начиная с рождения, положительно повлиять на течение болезни. Манипуляция способствует налаживанию циркуляции крови, насыщению тканей кислородом, укреплению мышечного корсета. После процедуры отмечается значительное укрепление мышечно-связочных структур, расположенных вдоль позвоночника.
Мануальные техники улучшают подвижность тугих позвонков и стабилизируют их функциональность.
- ЛФК — подбирает врач, и лучшим решением станет, если процесс будет контролировать специалист. В процессе занятий применяются не интенсивные нагрузки на позвоночник, начиная с коротких связок упражнений. Постепенно нагрузку увеличивают. Упражнения не отличаются особенной сложностью и не требуют физической подготовки:
- Голову наклоняют вперед, создавая сопротивление руками в противоположную сторону (5 сек. задержка в нижней точке).
- Плавно отклоняют голову назад, создавая сопротивление ладонями в область затылка.
- Наклоняют голову в сторону, нажимая ладонью на висок сверху, создавая сопротивление.
- Смена наклона в другую сторону.
Упражнения при нестабильности шейных позвонков выполняют дважды в день по 10 подходов. Если со временем нагрузка не кажется достаточной, допускается введение дополнительных упражнений, отличающихся повышенной сложностью.
- Физиотерапия — способствует улучшению циркуляции крови локально. Таким образом, налаживается питание тканей и органов. Манипуляции, способствующие укреплению мышц шейного отдела, хорошо зарекомендовали себя, ведь не требуют применения физических нагрузок. Так как категория пациентов не особенно предрасположена к спорту из-за противопоказаний, это альтернативный и действенный метод влияния на очаг:
- Ультразвук.
- Электрофорез.
- Лазерное облучение.
- Оперативное вмешательство показано в случае, если все предыдущие методы не дали ожидаемого результата. Осложнения прогрессируют, и симптоматика проявляет себя более агрессивно. Также без операции не обойтись, если диагностирован подвывих одного из позвонков, расположенных с 2 до 7-го.
- Чтобы стабилизировать нестабильные шейные позвонки, применяют метод спондилодез. В процессе оперативного вмешательства костный имплантат внедряют между деформированными позвонками. Операция бывает двух типов:
- Спондилез передний — менее опасен и практически не приводит к осложнениям.
- Задний спондилез.
- Стоит отметить, что в особо сложных случаях совмещаются две техники.
Диагностика нестабильности шейных позвонков у детей — важный момент на пути к излечению, так как страшна не сама болезнь, а последствия, к которым приводит своевременно не купированный процесс.
Последствия ↑
Нестабильность позвонков часто является сигналом о развитии остеохондроза.
Если вначале заболевание практически никак не ощущается, то впоследствии резкое непривычное движение или нагрузка могут вызвать приступ боли.
Патологическая подвижность позвонков может ускорить развитие остеохондроза и привести к артрозу межпозвонковых суставов.
Поскольку нестабильность ведет к повышенной нагрузке на связки и мышцы, она является причиной нарушения мышечного тонуса и болей во время длительного нахождения в сидячем положении, а также при выполнении простых движений.
В случае локализации чрезмерно подвижных позвонков в области шеи, у пациентов могут возникать головные боли с тошнотой и общим чувством слабости.
Одним из самых опасных последствий нестабильности позвоночника является спондилез – заболевание, вызывающее изменение тканей дисков, в результате чего по бокам позвонков образуются шиповидные костные разрастания.
Болезнь сопровождается болью, ограничением подвижности, неприятными ощущениями в руках, голове, и других частях тела. Иногда боль достигает такой силы, что мешает уснуть.
Методы диагностики гиперподвижности шейного отдела
Точный диагноз и адекватное лечение требуют учитывать не только симптомы проявления заболевания, но и результаты многочисленных исследований. Стандартные способы диагностики, способные дифференцировать нестабильность позвоночника в области шеи от других заболеваний включают в себя:
- качественный сбор анамнеза;
- Осмотр пациента, пальпацию шеи;
- Рентгенографические снимки в состоянии покоя и положении максимального сгибания;
- Стандартные лабораторные анализы.
Часто снимков на рентген аппарате бывает достаточно только для диагностики несложных форм заболевания.
При острой необходимости может быть использован специальный контрастный состав.
Возможные причины ↑
Среди основных причин появления излишне подвижных элементов в том или ином отделе позвоночника являются следующие:
- Травмы в результате падений или подъема тяжестей;
- Возрастные изменения, в том числе, дегенеративные процессы в ткани диска;
- Остеохондроз;
- Слабые суставы и связки;
- Неразвитый мышечный корсет.
Шейные позвонки
Причины, вызывающие нестабильность могут быть разными и часто зависят от расположения излишне подвижных позвонков.
В результате эти позвонки чаще других оказываются нестабильными под воздействием нагрузок. Однако приобрести аномальную подвижность могут и элементы других отделов позвоночника.
Поясничный отдел
Нестабильность поясничных позвонков может быть вызвана:
- аномальным развитием суставных отростков и дужек позвонков;
- остеохондрозом;
- дистрофическим изменением межпозвонкового пространства;
- компрессионными переломами;
- опухолями;
- воспалительными процессами, затрагивающими диск.
Грудной отдел
В грудном отделе аномально подвижные позвонки возникают не так часто.
В большинстве случаев нестабильность проявляется в самых мобильных сегментах — например, в шее или поясничной области.
Но в некоторых случаях данному заболеванию может подвергнуться любая область спины.
Нередко подъем тяжестей вызывает данное расстройство.
Классификация и стадии развития нестабильности шейного отдела позвоночника
- Посттравматическая нестабильность. Самый часто встречающийся вид, диагностируется в любой возрастной категории. Бывает следствием родов, когда оказывается акушерское пособие (например, выдавливание ребёнка при слабости родовой деятельности или нарушении расхождения лонного сочленения и/или крестцово-подвздошных сочленений). В такой ситуации нестабильность может сформироваться у матери и у ребёнка, но в разных отделах: у ребенка — в шейном, у матери — в пояснично-крестцовом. Также посттравматическая нестабильность является следствием переломов и вывихов шейных позвонков, например после ДТП или при занятиях спортом, в основном профессиональным.
- Дегенеративная (или дискогенная) нестабильность. О ней подробно мы говорили в разделе «патогенез». Следует также отметить, что первым признаком такого вида является боль. Она вызвана давлением диска на заднюю продольную связку. Давление диска, в свою очередь, является результатом разрушения и нарушения питания диска ввиду постоянной его перегрузки.
- Послеоперационная нестабильность. При выполнении оперативного вмешательства на позвоночнике часто приходится резецировать или удалять фасетки. Это требуется технически. Впоследствии нагрузка на позвонки и межпозвонковые суставы увеличивается в разы, что может потребовать дополнительной операции.
- Диспластическая нестабильность. Развивается ввиду нарушения внутриутробного развития позвоночника и его структур, например врождённая асимметрия межпозвонковых суставов, конкресценция позвонков (т.е. сращение), недоразвитие хряща и др. Клинически и рентгенологически эти аномалии будут проявляться в виде выраженной нестабильности.
- Сочетанный вид нестабильности, характеризующийся сочетанием различных видов.
Различают три стадии нестабильности:
- Первая стадия. Развивается в возрасте 2-20 лет. На этой стадии может беспокоить острая боль, локализующаяся около позвоночника, или корешковая боль. Рентгенологически часто не выявляется.
- Вторая стадия. Развивается в возрасте 20-60 лет. На этой стадии беспокоит частая рецидивирующая боль, возникающая в межпозвонковых суставах и/или связках. Рентгенологически, наряду с признаками нестабильности, определяются спондилоартроз различной степени и уменьшение высоты дисков.
- Третья стадия. Развивается после 60-ти лет. На этой стадии подвижность межпозвонковых суставов значительно уменьшается, что способствует стабилизации позвоночника. Это вызывает уменьшение частоты и интенсивности болевого синдрома. Следует помнить, что болевой синдром может быть достаточно интенсивным при развитии реактивных системных заболеваний.
Лечение
На сегодняшний день существует несколько способов лечения спинальной нестабильности. Задача врача-невролога – обследовать пациента и выбрать способ терапии, основываясь на характере течения патологии, ее стадии, индивидуальных особенностях больного.
Медикаментозное лечение спинальной нестабильности проводится, как правило, при появлении сильных болей. В некоторых случаях обезболивающие препараты принимаются параллельно с противовоспалительными нестероидными средствами.
К наиболее эффективным медикаментам относят препараты группы Диклофенака: Диклобене, мазь Ортофена, Вольтарен, Диклак и другие.
Также назначают лекарства группы Ибупрофена (Нурофен, Долгит) и Кетопрофена (Быструмгель, Кетонал, Фастум). Последние назначаются в тех случаях, когда необходимо снять воспаление. К новому поколению препаратов, применяемых при спинальной нестабильности, относят Нимесил и Найз.
Решить вопрос о том, в какой терапии нуждается пациент, способен только врач. Он же должен назначать дозировку препарата, выбирать периодичность и продолжительность применения тех или иных средств.
Показанием к проведению оперативного вмешательства может стать:
- отсутствие результатов при лечении болевого синдрома на протяжении 1,5 месяцев;
- наличие подвывиха на фоне спинальной нестабильности;
- наличие противопоказаний к консервативным методам лечения;
- отсутствие результатов от физиотерапии и других видов консервативной терапии.
Цель хирургического вмешательства заключается в возобновлении стабилизации сегментов позвоночника. В ходе операции хирург использует современные стабилизирующие имплантаты, разработанные с учетом физиологического строения позвоночника.
Установленные имплантаты способствуют восстановлению и сохранению естественной подвижности всех суставов и отделов позвоночника. Тактика операции, вариант хирургического доступа, стабилизирующие имплантаты, – все это подбирается в индивидуальном порядке, исходя из конституции больного и характера нестабильности позвоночника.
Проводится хирургическое вмешательство под общим наркозом. После операции пациент на некоторое время остается в стационаре, а затем отправляется домой. Впоследствии ему приходится посетить клинику еще раз для снятия швов.
Чтобы избежать осложнений, в течение недели после установки имплантатов нельзя напрягать мышцы спины, а в течение двух месяцев – нельзя поднимать тяжести. При соблюдении рекомендаций хирурга восстановление пройдет максимально быстро и безболезненно.
Видео: «Что делать при позвоночной нестабильности?»
При незначительных формах спинальной нестабильности весьма эффективными могут оказаться упражнения. Подбирать комплекс упражнений должен врач, а следить за их выполнением – инструктор.
Иногда самыми действенными становятся упражнения, предназначенные для укрепления мышц спины. Сильные, правильно развитые мышцы поддерживают позвоночный столб в нужном положении и ускоряют процесс выздоровления. Они предотвращают смещение позвонков и обеспечивают необходимый уровень подвижности.
Часто лечение спинальной нестабильности является комплексным, т.е. сочетает несколько методик (гимнастику, массаж, разные виды физиотерапии)
Важно помнить о том, что подбор схемы лечения должен осуществляться врачом
Массаж при нестабильности позвоночника стимулирует кровообращение, снимает мышечное напряжение, восстанавливает подвижность на тех участках позвоночника, которые оказались неподвижными из-за мышечной скованности. Процедуры массажа должны проводиться профессионалами, т.к. неумелые действия могут лишь усугубить ситуацию.
Лечение спинальной нестабильности в домашних условиях не проводится. Заболевания позвоночника должен лечить врач.
Чтобы избежать спинальной нестабильности, следует обратить внимание на следующие рекомендации:
- укреплять мышечный каркас спины с помощью физических упражнений;
- питаться рационально и сбалансированно;
- не предпринимать попыток самолечения;
- избегать перегрузок позвоночника;
- своевременно лечить сопутствующие заболевания позвоночника.
Коротко об анатомии шейного сегмента и его нестабильности
Чтобы понять, что такое нестабильность шейного отдела позвоночника (ШОП), нужно изучить его анатомию. Известно, что шейный сегмент наиболее подвижный, это обусловлено его строением. Он отвечает за повороты и наклоны головы.
Верхний отдел позвоночного столба состоит из 7 позвонков, между которыми находятся тонкие межпозвоночные диски. Они стабилизируют костные фрагменты и обеспечивают их амортизацию.
Анатомия шейного отдела позвоночника
С1 или атлант и С2 или аксис соединяют череп с позвоночным столбом. Атлант не имеет тела, он состоит из передней и задней дуги, которые по бокам соединены костными утолщениями. С1 фиксируется к затылочному отверстию мыщелками. С2 спереди оснащен зубовидным отростком, который прикрепляется к С1 с помощью связок. Строение этих позвонков атипичное, но они позволяют совершать разнообразные движения головой.
Позвонки С3 – С7 состоят из тела, дуги, 2 ножек, остистого отростка, 2 поперечных и 4 суставных. Между соседними костными элементами размещены межпозвоночные диски, которые прикрепляются к ним с помощью фиброзного кольца. Суставы между позвонками определяют направление их движения, а связки – фиксируют их между собой и влияют на амплитуду движений (препятствуют чрезмерному разгибанию или сгибанию). С возрастом они становятся менее прочными. Также позвонки окружены мышцами, кровеносными сосудами, нервами.
Нагрузка тела на ШОП небольшая, поэтому костные элементы невелики. Дуги позвонков образуют позвоночный канал, который содержит спинной мозг, его оболочки, кровеносные сосуды, нервные корешки. На уровне С6 в позвоночник входят 2 одноименные артерии, которые выходят на уровне С2. Они вместе с сонными артериями, которые берут начало в грудной полости, питают головной мозг.
Справка. Каждый позвонок выполняет свои функции, он связан с различными органами с помощью нервов, которые отходят от спинного мозга. Атлант поддерживает голову, Аксис связан со зрительным аппаратом, носом, С3 – С7 – с лицом, щитовидной железой, ртом, горлом, плечами, руками.
Все элементы позвоночника обеспечивают ему гибкость, подвижность, предохраняют от деформации и травм при физических нагрузках. Ключевое значение в его стабилизации имеют межпозвонковые диски (фиброзное кольцо (внешняя оболочка) и пульпозное ядро (внутренняя студенистая часть диска)), капсула фасеточных (межпозвонковые) суставов, а также связки. Стабильность позвоночного столба зависит от состояния отдельных его сегментов – 2 соседних позвонка, соединенные межпозвоночным диском.
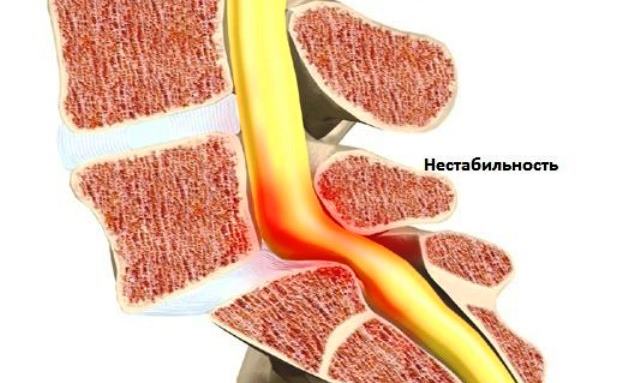
Нестабильность ШОП – это чрезмерная подвижность в позвоночном сегменте. Это может проявляться увеличением амплитуды движений, которая отличается от нормальной, а также смещением позвонков. Это происходит из-за того, что нарушается функция отдельных элементов позвоночника. Неслаженная их работа приводит к появлению деформаций, патологических изгибов шейных сегментов, разрушению элементов позвоночника, а это грозит тяжелыми последствиями.
Несущая способность позвоночного столба нарушается под влиянием нагрузок извне. Тогда костная структура больше не может сохранять правильное соотношение между позвонками. НШОП возникает, когда опорные комплексы не могут выполнять свою функцию. Это приводит к деформациям, повреждению спинного мозга и его структур. Искривление позвоночника, патологическое перемещение или разрушение его элементов вызывает боль, покалывание, онемение, спазм окружающих мышц, ограничение двигательной активности на пораженном участке.
Справка. У детей позвоночник более подвижный, чем у взрослых. До 8 лет наблюдается гипермобильность сегмента С2-С3, и это нормально. В 65% случаев диагностируется нестабильность шейного отдела позвоночника у детей из-за отсутствия хрящевой прокладки между Атлантом и Аксисом. У детей самый подвижный участок С2-С3, он становится нестабильным в 52% случаев.
Профилактика
Лечить нестабильность сложно, поэтому лучше заранее подумать о профилактике этой патологии:
- Правильно питайтесь, пополните рацион продуктами, богатыми на кальций, витамин Д, элементы группы В и т. д. Пейте не менее 2 л воды за сутки.
- Регулярно делайте зарядку для шеи и всей спины, ведите умеренно активный образ жизни, избегайте чрезмерных физических нагрузок.
- При сидячей работе вставайте через каждые 1.5 часа, чтобы сделать разминку.
- Правильно подберите стол по высоте, купите стул с ортопедической спинкой.
- Спите на ортопедической подушке, которая поддерживает шею в правильном положении.
- Старайтесь уменьшить вероятность травм.
При появлении дискомфорта в шее сразу обращайтесь к врачу, проводите лечение выявленных заболеваний.
Лечение шейного отдела позвоночника
Меры делят на оперативные и нехирургические. Когда консервативное лечение дает результат, нет смысла прибегать к сложной операции.
С заболеванием можно справиться с помощью следующих мер:
- головодержатель мягкого или жесткого типа;
- блокады новокаиновые при обострении боли;
- нестероидные препараты от воспаления;
- ЛФК и физиотерапия;
- вытяжение позвоночного столба.
Ношение корсета держит шею в нужном положении, минимизируя риск проявления осложнений. Однако постоянное использование ведет к ослаблению каркаса мышц и связочного аппарата. Сняв корсет, пациент может вновь столкнуться с проблемой.
Источники и проявления недуга
Нестабильность шейного отдела – заболевание весьма распространенное. Первые 2 позвонка (из 7) отвечают за поддержку черепа, благодаря чему люди способны вращать головой, кивать и запрокидывать ее. Примыкающий мышечный каркас, суставы и мобильные связки удерживают позвоночный столб в выровненном положении. Если основа из мускулов развита достаточно, позвоночник будет стабилен.
Гармоничное совместное функционирование позвонков, дисков и мышц обеспечивает здоровье и гибкость хребта. Но если какое-либо звено дает сбой, разрушается весь баланс и появляется разбалансированность шейного отдела позвоночника.
Существуют следующие версии недуга:
- Посттравматический синдром. Проблема прогрессирует после вывиха, перелома либо удара в области шеи. Этот вариант развития болезни возможен у каждого, даже у новорожденных при недостаточной квалификации медперсонала.
- Дегенеративный. Деформации спровоцированы остеохондрозом. Межпозвонковые диски разрушаются, фиброзное кольцо растягивается, крепление позвонков утрачивается.
- После хирургического вмешательства. Образуется из-за неаккуратности врача и требует повторной операции.
- Врожденная патология.
Разрушению стабильности шейных позвонков обычно предшествуют:
- Травмирование в результате аварии либо несчастного случая;
- Остеохондроз позвоночного столба;
- Неудачное оперативное вмешательство.
О серьезных проблемах сигнализируют:
- Постоянно ощущаемые боли, которые могут усиливаться при физической активности;
- Видимые изменения в позвоночной области;
- Ограниченная подвижность шеи либо, наоборот, излишне широкая амплитуда движений;
- Напряженность в мышцах шеи;
- Сильно хрустящие позвонки.
https://youtube.com/watch?v=CUVmuulncJo
Если обнаружены перечисленные симптомы, нельзя затягивать с обращением к профильному доктору. Чем быстрее приступить к терапии, тем проще избавиться от недуга. Исцеляющая гимнастика при нестабильности позвоночника шейного отдела способствует снятию болевых симптомов, формированию крепкого мышечного корсета, укреплению мускулатуры и связок шеи.