Хронический миелолейкоз что это такое причины и симптомы заболевания методы лечения
Содержание:
Причины
До настоящего времени учёным так и не удалось установить точные предпосылки, от которых появляется новообразование миелоидного ростка и возникает злокачественное изменение клеток крови.
Указывается только ряд факторов, способных спровоцировать начало развития миелолейкоза:
- хромосомные патологии – наследственная предрасположенность или врождённые генетические нарушения (синдром Дауна или Блума);
- возраст – риск появления заболевания увеличивается с возрастом и наиболее часто встречается у пожилых людей;
- курение – табачный дым содержит бензол и другие канцерогены;
- некоторые заболевания крови – миелодисплазия, полицитемия, тромбоцитемия. У пациентов, имеющих в анамнезе эти заболевания, большая вероятность развития лейкоза;
- ионизирующее излучение;
- перенесённая лучевая терапия при других формах злокачественных опухолей;
- применение химиотерапии при других видах онкологии – болезнь начинается как аномальная реакция на терапию. Поэтому во время лечения необходимо регулярно контролировать показатели крови;
- перенесённые аутоиммунные, инфекционные заболевания – большому риску подвержены больные с такими болезнями, как туберкулёз, злокачественная анемия, идиопатическая тромбоцитопения, ВИЧ и прочее;
- перенесённые онкологические заболевания в анамнезе – возможность провоцирования развития вторичного лейкоза;
- неблагоприятная экология – проживание в районах с вредными химическими или радиоактивными условиями может негативно отразиться как на каждом человеке, так и на их детях.
Осложнения от терапии
Применение сильнодействующих цитостатиков угрожает развитием осложнений или побочных эффектов:
- у пациентов возникают проявления интоксикации от действия препаратов (тошнота, рвота);
- выпадают волосы после лучевой терапии;
- возможны изменения в желудке и кишечнике от воспаления до изъязвления слизистой.
В процессе лечения могут возникнуть 2 состояния, угрожающие жизни больного.
ДВС-синдром
Связан с массивной гибелью лейкозных клеток и поступлением в кровоток прокоагулянтов. Наступает тромбирование мелких капилляров. Для снятия необходимо введение Гепарина, глюкокортикоидов.
 Люди, окружающие пациентов с лейкозом, должны соблюдать строгую санитарную гигиену, поскольку больные не имеют защиты от инфекции
Люди, окружающие пациентов с лейкозом, должны соблюдать строгую санитарную гигиену, поскольку больные не имеют защиты от инфекции
Ретиноидный синдром
Характеризуется такими проявлениями:
- сильная лихорадка;
- выпот в плевральную или перикардиальную полости;
- выраженная одышка;
- падение артериального давления.
Летальность при проявлении этих синдромов достигает 20%.
Клинические проявления заболевания
При развитии ОМЛ наблюдают ряд синдромов:
- гиперпластический;
- геморрагический;
- анемический;
- интоксикацию и нейролейкоз;
- лейкостазы.
Они проявляются в виде типичной симптоматики, свидетельствующей о системном поражении всего организма. Для общей картины заболевания характерны постоянная усталость, плохой аппетит, бледность кожных покровов. Могут быть спонтанные скачки температуры, которые вначале принимают за проявления обычной простуды. В начале болезни увеличения лимфоузлов не наблюдают. Иногда возникают болезненные ощущения в ногах при ходьбе, которые поначалу проходят. Острый миелоидный лейкоз развивается постепенно, поэтому его симптомы появляются не сразу. Распознать заболевание в начальной стадии можно на основании развёрнутого анализа крови. Далеко не все пациенты подозревают у себя опасную болезнь, а тревожные симптомы часто списывают на усталость и переутомление.
На поздних стадиях ОМЛ возникают тяжёлая форма интоксикации, лейкостазы и нейролейкоз.
Гиперпластический синдром
Когда недозрелые клетки с током крови разносятся по организму, в органах человека возникает инфильтрация тканей. У больного появляются следующие признаки:
- увеличение периферических лимфоузлов, нёбных миндалин;
- увеличение селезёнки (спленомегалия);
- ощущение тяжести в области печени и её увеличение;
- отёчность верхних и нижних конечностей, лица;
- боли в мышцах, костях и суставах.
Отёки появляются вследствие разрастания средостенных лимфатических узлов. Увеличенные лимфоузлы сдавливают область верхней полой вены, и происходит нарушение кровообращения. Шея отекает, лицо приобретает синеватый оттенок, больному трудно дышать. В тяжёлых случаях возникает стоматит Венсана. Его симптомы: отёчность дёсен, боль, трудности при приёме пищи.
Геморрагический синдром
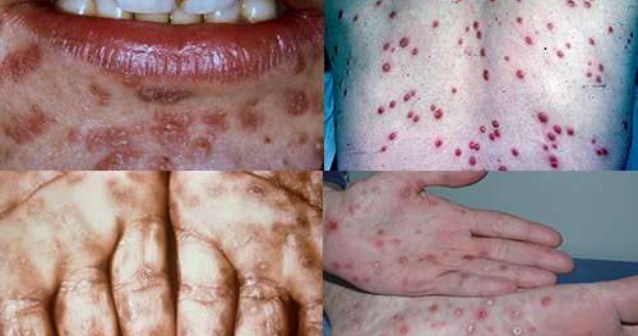
Незрелые миелобласты мешают выработке других кровяных клеток – в том числе и тромбоцитов. В результате этого возникает геморрагический синдром. Он выражается в типичных симптомах:
- истончение сосудистых стенок;
- кровотечения из носа и под кожей, образование множественных гематом на теле;
- кровь идёт долго, её трудно остановить;
- постоянно кровоточат дёсна.
Гематомы на теле появляются даже при незначительном надавливании на кожу. При геморрагическом синдроме высок риск кровоизлияния в мозг.
Анемический синдром
Для анемического синдрома характерны:
- сильная слабость;
- бледность кожных покровов;
- апатичное состояние;
- беспричинные головные боли;
- обмороки;
- головокружения;
- сердечные боли;
- желание есть мел.
Анемические проявления коварны тем, что их легче всего принять за обычное недомогание. Выпадение волос и ломкость ногтей больные часто принимают за недостаток витаминов. Если такое состояние не прекращается, нужно пройти обследование, чтобы заранее исключить злокачественную патологию крови.
Интоксикация и нейролейкоз
При интоксикации возникают:
- быстрая потеря веса;
- снижение аппетита;
- проливной пот;
- высокая температура (37-40С);
- тошнота и рвота;
- понос.
Вследствие снижения иммунитета на поздней стадии ОМЛ присоединяются бронхиты, воспаления лёгких и тяжёлые грибковые поражения слизистых.
Нейролейкозом называют комплекс симптомов, которые возникают при поражении мозга. Пациента мучают сильные головные боли, тошнота и рвота. Могут возникнуть приступы, похожие на эпилептические. При обследовании выявляют стойкое повышение внутричерепного давления. У больного ухудшается слух, нарушается речь, падает острота зрения. При системном поражении мозговых отделов возникают сумеречные состояния и нарушения восприятия окружающего мира.
Лейкостазы
Если при остром миелобластном лейкозе наблюдают общее замедление кровотока (или лейкостаз), прогноз жизни неутешителен. Число незрелых клеток в крови составляет 100 000 1/мкл и больше. Кровь становится густой и вязкой, происходит застой кровообращения во всех органах. Поскольку сосуды больного истончены, риск геморрагического инсульта становится во много раз выше. При лейкостазах высока частота летальных исходов.
Если лейкостаз возникает в малом кругу кровообращения, это чревато не только проблемами с дыханием, но и двусторонней пневмонией. Лечить её непросто, поскольку иммунная система больного подавлена, а содержание кислорода в крови падает с каждым днём. Все инфекционные заболевания, которые присоединяются на поздней стадии ОМЛ, протекают тяжело, с осложнениями, опасными для жизни.
Симптоматика
Развитие лимфолейкоза сопровождается появлением целого симптоматического комплекса. В самом начале развития недуга пациент может жаловаться на быструю утомляемость и вялость. У ребенка отсутствует желание участвовать в подвижных играх.
Заболевание вызывает кислородное голодание. Оно возникает по той причине, что при интенсивном размножении патологически измененных клеток деление нормальных клеток оказывается замедленным, равно как и их рост. Как следствие, развивается анемия и кислородное голодание.
Ввиду недостаточного количества лейкоцитов происходит снижение напряженности иммунитета. Недостаток тромбоцитов вызывает частые кровотечения и кровоподтеки.
Рассмотрим основные симптомы развития острого лимфобластного лейкоза у детей:
- Интоксикация организма. Поскольку иммунитет у малыша снижен, то его организм является беззащитным перед всевозможными бактериями и вирусами. Об их деятельности свидетельствуют такие симптомы интоксикации, как вялость, слабость, лихорадочное состояние, бледность кожных покровов. Нередко подобные симптомы сопровождаются повышением температуры.
- Нарушение дыхательной функции. Результатом увеличения лимфоузлов средостения являются нарушения ритма дыхания. В результате возможно наличие кровоизлияний в легочную ткань с симптомами в виде кашля с мокротой, в которой заметна кровь.
- Геморрагии. Речь идет о подкожных кровоизлияниях. Ввиду того, что в организме пациента присутствует сниженное количество тромбоцитов, на слизистых и коже ребенка появляются петехии – небольшие кровоизлияния. Также возможно появление крови в экскрементах, а также кровавая рвота.
- Синдром разрастания или гиперплазии лимфоидной ткани. Увеличивается печень, лимфоузлы и селезенка. Ввиду разрастания костного мозга может проявляться отечность, болезненность суставов. Кости становятся более ломкими, ввиду чего пациент будет подвержен переломам.
- Частое инфицирование кожи. При сниженном иммунитете даже незначительное кожное поражение приводит к последующему инфицированию. Больные лейкозом дети нередко страдают от фурункулеза, появления абсцессов в местах уколов и гнойного воспаления ногтевого ложа.
- Анемия. Характеризуется снижением количества гемоглобина и эритроцитов. Сопровождается сухостью и бледностью кожи и слизистых, снижением аппетита, слабостью.
Классификация
В процессе развития заболевания выделяют четыре его фазы:
Хроническая – на этой фазе количество патологических клеток крови составляет не больше 10%. В это время у человека нет клинических симптомов болезни, однако периодически он может жаловаться на утомляемость и слабость, а также на периодическое ощущение тяжести в области живота. Эта фаза может продолжаться до 5 лет
Поэтому крайне важно при проявлении таких симптомов обязательно посетить врача и пройти обследования.
Фаза акселерации – патологическими в этот период является 10-19% клеток в крови и костном мозге. Вследствие нехватки тромбоцитов ощущение утомляемости становится еще более выраженным
Появляются симптомы анемии, повышается вероятность инфекционных болезней вследствие снижения сопротивляемости организма.
Бластный криз – ввиду слишком резкого роста количества патологических клеток, которое на этой фазе превышает 20%, развивается бластный криз, напоминающий по типичным симптомам острый миелобластный лейкоз. Как и острый миелолейкоз, на этой фазе заболевание прогрессирует быстро. В это время повышается температура тела, беспокоит слабость, увеличивается селезенка. На этой стадии болезнь плохо поддается лечению и угрожает жизни человека, как и острый миелобластный лейкоз.
Ремиссия – если лечение было проведено своевременно и было эффективным, наступает фаза ремиссии. В это время количество патологических клеток снижается, что способствует нормализации уровня гемоглобина, лейкоцитов и тромбоцитов. Клинические признаки заболевания на этой фазе отсутствуют.
Симптомы Хронического миелоидного лейкоза:
Момент возникновения хронического миелоидного лейкоза, как и любого другого лейкоза, не имеет симптомов и всегда проходит незамеченным. Симптоматика развивается тогда, когда общее количество опухолевых клеток начинает превышать 1 килограмм. Большинство пациентов жалуются на общее недомогание. Они быстрее устают, и при физической работе у них может возникать одышка. В результате анемии кожа становится бледной. Пациенты могут испытывать дискомфорт в левой половине брюшной полости, вызванный увеличением селезенки. Нередко пациенты теряют в весе, отмечают усиленную потливость, похудание и неспособность переносить жару. При клиническом осмотре чаще всего единственным патологическим признаком является увеличение селезенки. Увеличения размеров печени и лимфатических узлов в ранней стадии ХМЛ практически не встречается. Примерно у четверти заболевших хронический миелоидный лейкоз обнаруживают совершенно случайно, во время планового медицинского обследования. Иногда диагноз ХМЛ ставится уже на более агрессивной стадии — акселерации или бластного криза.
Хронический миелоидный лейкоз (хронический миелоз) протекает в две стадии.
Первая стадия — доброкачественная, длится несколько лет, характеризуется увеличением селезенки.
Вторая стадия — злокачественная, длится 3-6 месяцев. Селезенка, печень, лимфатические узлы увеличены, появляются лейкозные инфильтрации кожи, нервных стволов, мозговых оболочек. Развивается геморрагический синдром.
Часто регистрируются инфекционные заболевания. Типичны признаки интоксикации — слабость, потливость. Иногда первым симптомом является небольшая боль, тяжесть в левом подреберье, что связано с увеличением селезенки, в последующем бывают инфаркты селезенки. Без видимой причины поднимается температура, появляются боли в костях.
В типичном случае характерен нейтрофильный лейкоцитоз (повышение уровня нейтрофильных лейкоцитов) с появлением молодых форм нейтрофилов, сопровождающийся увеличением количества тромбоцитов, уменьшением содержания лимфоцитов. По мере развития болезни нарастают анемия и тромбоцитопения. У детей чаще наблюдается ювенильная форма хронического миелолейкоза без увеличения количества тромбоцитов, но с повышенным содержанием моноцитов. Часто увеличивается число базофилов, имеет место повышенный уровень эозинофилов. В первую доброкачественную стадию клетки костного мозга по всем параметрам соответствуют норме. Во вторую стадию в костном мозге и крови появляются бластные формы, отмечается быстрый рост числа лейкоцитов в крови (до нескольких миллионов в 1 мкл). Характерными признаками конечной стадии является обнаружение в крови осколков ядер мегакариоцитов, угнетение нормального кроветворения.
Болезнь протекает хронически с периодами обострения и ремиссиями. Средняя продолжительность жизни — 3-5 лет, но известны отдельные случаи длительного течения хронического миелолейкоза (до 10-20 лет). Клиническая картина зависит от стадии заболевания.
Прогноз неоднозначен и зависит от стадии заболевания. В течение первых двух лет после постановки диагноза умирают 10% больных, каждый последующий год — чуть меньше 20%. Медиана выживаемости составляет примерно 4 года.
Для определения стадии заболевания и риска летального исхода используют прогностические модели. Чаще всего это модели, основанные на многофакторном анализе наиболее важных прогностических признаков. Одна из них — индекс Сокала — учитывает процент бластных клеток в крови, размеры селезенки, число тромбоцитов, дополнительные цитогенетические нарушения и возраст. В модели Тура и комбинированной модели Кантарджана учитывается число неблагоприятных прогностических признаков. К таким признакам относятся: возраст 60 лет и старше; значительная спленомегалия (нижний полюс селезенки выступает из левого подреберья на 10 см или более); содержание бластных клеток в крови или в костном мозге, равное или превышающее 3% и 5% соответственно; содержание базофилов в крови или в костном мозге, равное или превышающее 7% и 3% соответственно; уровень тромбоцитов, равный или превышающий 700000 1/мкл, а также все признаки стадии ускорения. При наличии перечисленных признаков прогноз крайне неблагоприятный; риск летального исхода в течение первого года заболевания втрое больше обычного.
Патогенез хронического миелолейкоза
Патогенез хронического миелолейкоза
Гибридный ген BCR-ABL 1, образованный в результате транслокации хромосом, продуцирует синтез белка BCR-ABL. Данный белок представляет собой тирозинкиназу, которая в норме способствует передаче сигнальных импульсов для роста клетки. Созданная путём мутации тирозинкиназа становится активным фактором пролиферации клеток, они начинают делиться и распространяться уже независимо от факторов роста. Происходит процесс создания клонов мутировавшей клетки.
Бесконтрольное деление сопровождается нарушением апоптоза — запрограммированной гибели клеток. Также гибридная тирозинкиназа подавляет естественные функции восстановления в молекулах ДНК, создавая предпосылки для последующих мутаций, что усугубляет патологический процесс.
Размножающиеся клетки являются незрелыми, бластными предшественниками полноценных элементов крови. Постепенно бластные клетки вытесняют функциональные эритроциты, тромбоциты и лейкоциты. Добавляются нарушения и в других хромосомах, что запускает ускоренный процесс разрушения организма в целом.
Фазы развития недуга
Специалисты выделяют три фазы при миелолейкозе:
- хроническая;
- акселеративная;
- терминальная (бластный криз).
Продолжительность хронической стадии составляет порядка 4 лет. Основная масса больных именно на этом этапе узнает о своем недуге. Для нее характерно постоянство, минимальные проявления недуга.
Обнаруживается проблема при сдаче крови – результаты исследований наводят на подозрения. На внешние проявления внимания не обращают.
Вторая стадия – акселеративная. Патологические процессы становятся явными и стремительными, количество лейкоцитов в незрелой форме возрастает. Занимает это около полутора лет. Чтобы повысить вероятность возвращения состояния больного к хронической стадии, нужно подобрать подходящее лечение.
Симптомы Хронического миелоидного лейкоза:
Момент возникновения хронического миелоидного лейкоза, как и любого другого лейкоза, не имеет симптомов и всегда проходит незамеченным. Симптоматика развивается тогда, когда общее количество опухолевых клеток начинает превышать 1 килограмм. Большинство пациентов жалуются на общее недомогание. Они быстрее устают, и при физической работе у них может возникать одышка. В результате анемии кожа становится бледной. Пациенты могут испытывать дискомфорт в левой половине брюшной полости, вызванный увеличением селезенки. Нередко пациенты теряют в весе, отмечают усиленную потливость, похудание и неспособность переносить жару. При клиническом осмотре чаще всего единственным патологическим признаком является увеличение селезенки. Увеличения размеров печени и лимфатических узлов в ранней стадии ХМЛ практически не встречается. Примерно у четверти заболевших хронический миелоидный лейкоз обнаруживают совершенно случайно, во время планового медицинского обследования. Иногда диагноз ХМЛ ставится уже на более агрессивной стадии — акселерации или бластного криза.
Хронический миелоидный лейкоз (хронический миелоз) протекает в две стадии.
Первая стадия — доброкачественная, длится несколько лет, характеризуется увеличением селезенки.
Вторая стадия — злокачественная, длится 3-6 месяцев. Селезенка, печень, лимфатические узлы увеличены, появляются лейкозные инфильтрации кожи, нервных стволов, мозговых оболочек. Развивается геморрагический синдром.
Часто регистрируются инфекционные заболевания. Типичны признаки интоксикации — слабость, потливость. Иногда первым симптомом является небольшая боль, тяжесть в левом подреберье, что связано с увеличением селезенки, в последующем бывают инфаркты селезенки. Без видимой причины поднимается температура, появляются боли в костях.
В типичном случае характерен нейтрофильный лейкоцитоз (повышение уровня нейтрофильных лейкоцитов) с появлением молодых форм нейтрофилов, сопровождающийся увеличением количества тромбоцитов, уменьшением содержания лимфоцитов. По мере развития болезни нарастают анемия и тромбоцитопения. У детей чаще наблюдается ювенильная форма хронического миелолейкоза без увеличения количества тромбоцитов, но с повышенным содержанием моноцитов. Часто увеличивается число базофилов, имеет место повышенный уровень эозинофилов. В первую доброкачественную стадию клетки костного мозга по всем параметрам соответствуют норме. Во вторую стадию в костном мозге и крови появляются бластные формы, отмечается быстрый рост числа лейкоцитов в крови (до нескольких миллионов в 1 мкл). Характерными признаками конечной стадии является обнаружение в крови осколков ядер мегакариоцитов, угнетение нормального кроветворения.
Болезнь протекает хронически с периодами обострения и ремиссиями. Средняя продолжительность жизни — 3-5 лет, но известны отдельные случаи длительного течения хронического миелолейкоза (до 10-20 лет). Клиническая картина зависит от стадии заболевания.
Прогноз неоднозначен и зависит от стадии заболевания. В течение первых двух лет после постановки диагноза умирают 10% больных, каждый последующий год — чуть меньше 20%. Медиана выживаемости составляет примерно 4 года.
Для определения стадии заболевания и риска летального исхода используют прогностические модели. Чаще всего это модели, основанные на многофакторном анализе наиболее важных прогностических признаков. Одна из них — индекс Сокала — учитывает процент бластных клеток в крови, размеры селезенки, число тромбоцитов, дополнительные цитогенетические нарушения и возраст. В модели Тура и комбинированной модели Кантарджана учитывается число неблагоприятных прогностических признаков. К таким признакам относятся: возраст 60 лет и старше; значительная спленомегалия (нижний полюс селезенки выступает из левого подреберья на 10 см или более); содержание бластных клеток в крови или в костном мозге, равное или превышающее 3% и 5% соответственно; содержание базофилов в крови или в костном мозге, равное или превышающее 7% и 3% соответственно; уровень тромбоцитов, равный или превышающий 700000 1/мкл, а также все признаки стадии ускорения. При наличии перечисленных признаков прогноз крайне неблагоприятный; риск летального исхода в течение первого года заболевания втрое больше обычного.
Разновидности
Миелоидный лейкоз подразделяется на две формы: острую и хроническую. Формы миелолейкоза не могут переходить из острой в хроническую. Это разные заболевания с особенными типичными признаками. Для острого миелобластного лейкоза типично чрезмерное размножение и рост незрелых бластных клеток. ОМЛ очень тяжёлое и трудно поддающееся лечению заболевание. При остром миелобластном лейкозе развитие болезни происходит стремительно, что требует своевременного лечения.
У этого заболевания три стадии развития:
- начальная – чаще всего проходит незамеченной. При лабораторных исследованиях наблюдаются изменения в биохимии крови. У больного развиваются бактериальные инфекции, обостряются хронические заболевания;
- развёрнутая – проявляются признаки заболевания. Иногда чередуются обострения и стадии ремиссии. Очень часто наступает полная ремиссия. Если выздоровление не наступило, происходит обострение заболевания и переход в терминальную стадию;
- терминальная – характеризуется широкомасштабным нарушением процесса здорового кроветворения.
Острый миелоидный (или миелобластный) лейкоз может развиваться у людей любого возраста, но чаще всего он встречается у пациентов старше 50 лет. Это один из распространённых видов рака крови у детей и подростков. В детской онкологии миелолейкозы стоят на втором месте, уступая лишь острому лимфолейкозу. У детей это заболевание встречается почти в 25% случаев.
Миеломоноцитарный (миеломонобластный) лейкоз – это форма миелолейкоза, когда поражаются клетки красного костного мозга в крови: монобласты и миелобласты. В бластах отсутствуют тельца Ауэра – красные белковые клетки в цитоплазме миелоцитов и миелобластов. Миеломоноцитарный лейкоз имеет три клинических типа: острый, хронический и ювенильный.
Для хронического миелолейкоза характерно чрезмерное аномальное образование и рост зрелых и созревающих лейкоцитов. Болезнь развивается медленно и не имеет заметных симптомов на ранних стадиях. Очень часто обнаруживается случайно при лабораторном анализе крови по поводу других заболеваний.
Хронический лейкоз также имеет три стадии развития:
- доброкачественная – протекает в течение длительного времени бессимптомно, выражается неуклонным повышением количества лейкоцитов в крови;
- развёрнутая – проявляются клинические признаки болезни, уровень лейкоцитов растёт;
- терминальная – здоровье пациента резко ухудшается. Отмечается низкая чувствительность к назначенному лечению, развиваются инфекционные осложнения.
Хроническая форма миелоидной лейкемии чаще всего бывает у взрослых людей, но у детей тоже встречается (около 2% случаев). К группе хронических миелоидных лейкозов относятся: хроническая форма моноцитарного рака крови, сублейкемический миелоз, эритромиелоз и другие подобные лейкозы.
Сублейкемический тип хронического миелолейкоза чаще всего встречается у пациентов пожилого возраста. Заболевание сопровождает разрастание соединительных тканей костного мозга и их замещение рубцовыми соединительными тканями. Отличительной чертой этого вида лейкоза является отсутствие симптомов и жалоб со стороны пациента в течение длительного времени. Также встречаются хронические миелоцитарные лейкозы – группа заболеваний, при которых образуются опухолевые клетки типа цитарных или процитарных предшественников миелоидного ряда.
Систематизация ОМЛ по версии ВОЗ разделяет несколько десятков видов болезни на несколько групп:
- ОМЛ с типичными генными изменениями;
- ОМЛ с нарушениями, связанными с дисплазией;
- вторичные ОМЛ, начинающиеся в результате терапии других болезней;
- заболевания с пролиферацией миелоидного ростка при синдроме Дауна;
- миелоидные саркомы (миелосаркомы);
- бластные плазмоцитоидные дендритноклеточные опухоли;
- другие разновидности ОМЛ.
Согласно FAB классификации также существует несколько вариантов острых миелоидных лейкозов:
- M0 – недифференцированный ОМЛ;
- M1 – ОМЛ без созревания клеток;
- M2 – ОМЛ с неполным созреванием клеток;
- M3 – промиелоцитарный лейкоз;
- M4 – миеломоноцитарный лейкоз;
- M5 (M5a и M5b) – монобластный лейкоз;
- M6 – эритролейкоз;
- M7 – мегакариобластный лейкоз.
Патогенез (что происходит?) во время Хронического миелолейкоза:
Значительное увеличение числа случаев хронического миелолейкоза в Хиросиме и Нагасаки среди лиц, находившихся в зоне действия атомной бомбы, является одним из доказательств роли радиации в его развитии. Имеются данные о влиянии химических соединений и врожденных дефектах хромосом. В большинстве случаев хронического миелолейкоза выявляется Ph ‘-хромосома. Эта аномалия часто сочетается с трисомией 8, 9, 19, 21, делецией 5 и с другими дефектами хромосом. Иногда встречаются случаи Ph’-негативного варианта заболевания.
Митотический индекс и индекс метки промиелоцитов, миелоцитов костного мозга и периферической крови у больных хроническим миелолейкозом не отличаются от нормативных показателей, в то время как фракция миелобластов характеризуется кинетическими параметрами, обнаруживаемыми при остром миелобластном лейкозе.
Диагностика заболевания
Хронический миелолейкоз диагностируется по результатам проведенных лабораторных исследований наряду с особенностями общей клинической картины недуга.
Актуальными будут методики:
- Исследование крови. Позволяет выявить показатели крови и их соотношение. На фоне развития недуга происходит возрастание белых клеток крови, пребывающих в незрелой форме. По мере усугубления патологического процесса сокращаются показатели тромбоцитов, эритроцитов.
- Биохимические исследование показателей крови. Методика позволяет определить нарушения в функционировании селезенки и печени, которые начинаются из-за проникновения незрелых лейкоцитов.
- Цитогенетический анализ, предполагающий выполнение исследования хромосом. Если заболевание начинает развиваться, в лейкозных клетках присутствует аномальная хромосома, именуемая филадельфийской, которая отличается урезанным видом.
- Аспирация и биопсия костного мозга. Исследование позволяет получить максимум информации. В идеале их выполняют сразу, забирая материал для исследования с задней области бедренной кости.
- Гибридизация, направленная на определение аномальных хромосом.
- МРТ и КТ.
- Ультразвуковое исследование.
Первичные признаки хронического миелолейкоза определяются посредством анализа крови, когда в нем прослеживается высокий уровень гранулоцитов. Это требует проведения дополнительных исследований и дифференцированной диагностики. Возникает необходимость в гистологическом исследовании.
Терапия патологии
Терапия хронического миелолейкоза определяется стадией патологии. На ранней стадии рекомендовано общеукрепляющее лечение, сбалансированное, обогащенное витаминами питание, регулярный диспансерный контроль. В остальных случаях при ХМЛ применяют медикаментозные средства, способствующие уменьшению величины селезенки и понижению активности злокачественных клеток. От адекватности и своевременности проводимой терапии напрямую зависит продолжительность жизни больного. Терапия осуществляется несколькими методами:
- Медикаментозное лечение (Цитозар, Альфа-интерферон, Миелосан);
- Трансплантация костного мозга (вероятность выздоровления выше при операции на ранних стадиях течения патологии, предпочтительные доноры – родственники пациента);
- Лучевая терапия (цель – уничтожение злокачественных клеток, сокращение темпов их развития);
- Удаление селезенки (обычно на последней стадии развития патологии). Показаниями к хирургическому вмешательству могут служить тромбоцитопения, угроза повреждения селезенки, явный дискомфорт, вызванный размерами органа.
Если прием лекарственных препаратов не дает ожидаемого эффекта, применяют лейкофорез – клеточное очищение крови от чрезмерного количества лейкоцитов. Иногда его применяют параллельно с медикаментозным лечением. На значительно увеличенную селезенку иногда воздействуют рентгеновскими лучами, это способствует уменьшению ее величины. При возникновении гнойных воспалительных очагов применяют антибиотики.
При развитии выраженной анемии, толерантной к цитостатикам, или при терапии железодефицитной анемии соответствующими препаратами железа показано переливание крови. Пациенты подлежат постановке на диспансерный учет, им необходимы регулярные осмотры и наблюдение за показателями крови. Самостоятельная терапия хронической формы миелоидного лейкоза несостоятельна и недопустима.
Прогрессирование патологии
При развитии патологии показаны цитостатики. Масштабность проводимого лечения зависит от фазы заболевания. Возникновение явных симптомов (увеличение органов, рост числа лейкоцитов в сравнении с более ранней стадией патологии) – повод для применения первично-сдерживающих подходов. Пациентам в небольших дозах амбулаторно прописывают гидроксимочевину – при условии контроля показателей крови. После ремиссии заболевания применяют поддерживающее лечение.
Развернутая стадия патологии
Если заболевание перешло в развернутую стадию, медикаментозное лечение проводят в зависимости от «группы риска» (гематологические показатели). При незначительных рисках изначально осуществляют лечение одним препаратом (монохимиотерапия), при высоком сразу рекомендуется применять несколько лекарственных средств одновременно (полихимиотерапия).
Завершив курс монохимиотерапии, сначала назначают то же средство, но в большей дозировке. При улучшении показателей крови его отменяют или снижают дозировку. Если применявшийся цитостатик не принес ожидаемого эффекта в течение месяца, осуществляют лечение другим лекарственным препаратом.
После курса химиотерапии проводят поддерживающее лечение (схема схожа со схемой первично-сдерживающей терапии). Используют лекарственные средства, оказавшиеся эффективными при курсовом лечении. Полихимиотерапию осуществляют при повышенной степени риска и на последней стадии ХМЛ. При бластном кризе терапия схожа с лечением острой лейкемии. Полихимиотерапию проводят короткими курсами по 5-14 дней. Продолжительность перерывов составляет 7-10 дней.
Альфа-интерферон
К принципиально новым средствам терапии хронического миелолейкоза относят альфа-интерферон – антагонист факторов роста. Он тормозит влияние мегакариоцитов на процесс кроветворения и препятствует размножению гранулоцитов. Помимо этого, альфа-интерферон активизирует противоопухолевый иммунитет, создавая условия для нормализации кроветворения.
Являясь цитостатиком, лекарственное средство не оказывает депрессивного воздействия на здоровые клетки. Лечение альфа-интерфероном может вызвать и цитогенетическую ремиссию – отсутствие филадельфийской хромосомы. Это говорит даже не о ремиссии, а о полном выздоровлении пациента.
Мер профилактики хронического миелолейкоза не существует. Возможно только предупреждение обострений патологии (поддерживающее лечение, предотвращение инсоляции, простудных болезней). Средняя продолжительность жизни при ХМЛ – три-пять лет, иногда – до восьми. После развития бластного криза больному редко удается прожить больше года.