Симптомы и лечение хронического холангита
Содержание:
Причины и факторы риска
Точная причина первичного билиарного холангита неизвестна. Возможные иммунологические, аутоиммунные, генетические факторы и/или факторы окружающей среды исследуются в качестве потенциальных причин.
Иммунологические аномалии могут быть важным фактором развития ПБХ. Иммунная система разделена на несколько компонентов, совокупное действие которых отвечает за защиту от различных инфекций. Система Т-клеток (клеточно-опосредованный иммунный ответ) отвечает за борьбу с грибками, некоторыми вирусами и бактериями. Система В-клеток (гуморальный иммунный ответ) борется с инфекцией, вызванной другими вирусами и бактериями. Это достигается путем выделения иммунных факторов, называемых антителами (также известных как иммуноглобулины), в жидкую часть крови (сыворотку) и выделениями из организма (например, слюну). У людей с ПБХ наблюдается неадекватное уменьшенное количество циркулирующих Т-клеток в крови, нарушения функции и регуляции Т-клеток (хелперных и супрессорных Т-клеток).
Аутоиммунитет также может способствовать возникновению ПБХ. Аутоиммунные нарушения возникают, когда естественная защита организма защищающая от вторжения микроорганизмов ошибочно атакует здоровые ткани. Например, антитела обычно непосредственно убивают «захватчиков» (например, микроорганизмы, токсины и другие чужеродные вещества) или покрывают их, чтобы они легче разрушались лейкоцитами. Белые кровяные тельца (лейкоциты) — часть системы защиты организма, играют важную роль в защите от инфекций, а также в борьбе с инфекциями, если она возникает. Однако у некоторых пациентов антитела могут неправильно формироваться против определенных собственных тканей организма, вызывая аутоиммунные заболевания.
Примерно 95 процентов людей с ПБХ вырабатывают антитела (известные как «аутоантитела»), которые действуют на определенные митохондрии организма (митохондриальные аутоантигены, например, компонент E2 пируватдегидрогеназного комплекса , компонент E2 разветвленной цепи 2-оксокислотного дегидрогеназного комплекса ). Митохондрии обнаруживаются сотнями внутри клеток тела и несут в себе основы для производства энергии. Они имеют свои собственные генетические инструкции (мтДНК) и расположены вне ядра клетки (цитоплазмы). Роль антимитохондриальных антител в потенциальном возникновении симптомов, связанных с ПБХ, до конца не изучена.
Кроме того, у некоторых людей с первичным билиарным холангитом специализированные лабораторные тесты, проведенные на жидкой части крови (сыворотке), выявили наличие определенных антител, обычно вырабатываемых в ответ на определенные вирусы (например, ретровирусные антигены). Антигены — это вещества, такие как микроорганизмы, токсины или другие чужеродные вещества, которые могут запускать выработку определенных антител как часть иммунного ответа. Это говорит о том, что у людей с ПБХ определенные антитела могут ошибочно реагировать на один или несколько собственных белков организма, которые очень похожи на фрагменты белков из определенных вторгшихся вирусов (т.е. иммунная система не может различить «имитирующие» белки на поверхности определенных вирусов и собственных белков организма). С другой стороны, такие выводы могут свидетельствовать о том, что ПБХ может быть вызван, по крайней мере частично, предыдущей бактериальной или вирусной инфекцией, что было продемонстрировано при других аутоиммунных заболеваниях.
Поскольку в медицинской литературе сообщалось о ряде семейных случаев ПБХ, также есть подозрения, что определенные генетические факторы могут играть определенную роль в развитии ПБХ. Факторы окружающей среды или другие триггеры могут вызвать симптомы у людей с генетической предрасположенностью к заболеванию.
Необходимы дальнейшие исследования для определения потенциальной роли, которую иммунологические, аутоиммунные, генетические, экологические и/или другие факторы могут играть в возникновении ПБХ.
Причины холангита у детей и взрослых
Причины заболевания напрямую зависят от его типологии. Так, выделяют три формы болезни: острую, хроническую и склерозирующую.
В первом случае заболевание развивается под воздействием различных бактерий и одноклеточных паразитов, которые проникают в желчные пути из просвета кишечника и желчного пузыря. В редких случаях микроорганизмы могут туда проникнуть с током лимфы или крови из других частей человеческого организма. Холангит вызывают такие паразиты, как энтерококки, кишечная палочка, клебсиеллы, бактероиды, шистосомы, лямблии, энтеробактерии и описторхии. Практически во всех случаях холангит возникает на фоне уже имеющихся нарушений оттока желчи при желчнокаменной болезни, опухолях печени, холецистите, аскаридозе и других. Таким образом, застой желчи только увеличивает вероятность колонизации желчевыводящих путей вредными микроорганизмами из просвета ЖКТ, что и является причиной острого типа болезни. Острый холангит у детей встречается редко, но если все же случается, то сопровождается тяжелой симптоматикой и с трудом диагностируется.
Хронический холангит становится результатом перенесенной острой формы этого заболевания, хотя также может развиться как хроническая патология у больных с частыми приступами панкреатита, холецистита, гастродуоденита и так далее. Встречается хронический холангит чаще всего у людей пожилого возраста.
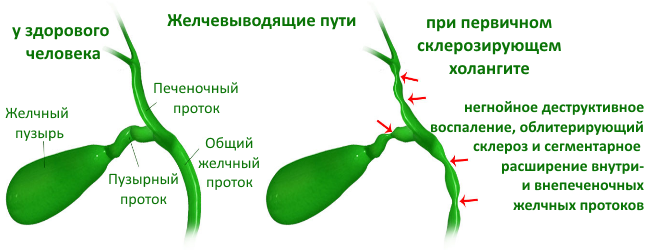
Склерозирующий холангит у детей и взрослых встречается довольно редко. Он представляет собой аутоиммунное заболевание, характеризующееся медленным длительным воспалением в желчных протоках. Со временем этот процесс приводит к закрытию их просвета и появлению цирроза печени. Данная форма холангита часто сопровождается болезнью Крона, язвенным колитом, тиреоидитом Риделя и некоторыми другими заболеваниями.
Клиническая картина
По характеру течения холангиты подразделяют на острые и хронические.
Острый холангит проявляется лихорадкой, ознобом, проливными потами, желтухой (см.). Последняя нарастает после каждого приступа лихорадки, иногда появляется зуд кожи (см.). Больные жалуются на боли в правом подреберье разной интенсивности, иногда по типу желчной колики (см.). Наблюдается рвота (см.) с примесью желчи. Симптомы могут быть однократными или повторяться ежедневно.
При прощупывании отмечаются болезненность в правом подреберье, увеличенная и уплотненная печень, увеличенная селезенка. В связи с нарастающей интоксикацией нарушается функция других органов вплоть до септического шока (см.).
Острый холангит подразделяется на острый рецидивирующий холангит, холангит у лиц старческого возраста и у детей.
Острый рецидивирующий холангит возникает обычно при наличии вентильного камня в терминальной (конечной) части общего желчного протока. Он характеризуется периодическими ознобами, повышением температуры тела, длительным отсутствием боли и желтухи (см.), затруднением оттока желчи и обострением инфекции. У лиц старческого возраста в связи с частой инфицированностью желчи развивается гнойный холангит. При этом клиническая картина выражена слабо (нормальная температура тела, местные симптомы едва улавливаются), хотя могут происходить глубокие морфологические изменения в желчных протоках.
Дети острым холангитом болеют редко.
Однако если он возникает как вторичное проявление другого заболевания, чаще стрептококковой этиологии, то протекает очень тяжело и распознается с большим трудом.
Острый холангит может осложниться абсцедированием печени, поддиафрагмальным абсцессом (см.), правосторонним плевритом (см.), абсцессом легкого, перикардитом (см.), панкреатитом (см.), перитонитом (см.), сепсисом (см.). При неэффективном лечении он может осложняться токсической дистрофией печени и гепаторенальным синдромом. Хронический холангит может развиться первично или быть исходом острого холангита. При скрытой форме хронического холангита болезненность при прощупывании в правом подреберье выражена слабо или отсутствует, наблюдаются слабость, повышенная температура, познабливание, изредка отмечается кожный зуд (см.), происходит постепенное увеличение печени. Характерна деформация ногтей в виде часовых стекол, гиперемия ладони. Исходом этой формы может быть вторичный билиарный цирроз печени (см.).
При рецидивирующей форме холангита боли и местные симптомы выражены слабо (при холедохолитиазе боли сильные). Обострение болезни сопровождается лихорадкой, кожным зудом (см.), иногда желтухой (см.).
Печень увеличена, уплотнена и болезненна. Наблюдаются утолщение дистальных (концевых) фаланг пальцев, изменения ногтей в виде часовых стекол, покраснение ладоней. Иногда бывают увеличение селезенки и панкреатит (см.). Конечным результатом является развитие вторичного билиарного цирроза печени (см.).
Редкой формой хронического холангита является длительно текущий холангит с септическим компонентом. Возбудителем его считают зеленящий стрептококк. Заболевание протекает тяжело, сопровождается бактериемией (проникновением бактерий в кровь), поражением почек и напоминает подострый бактериальный эндокардит (см.).
Склерозирующий холангит — заболевание редкое. Часто сочетается с язвенным неспецифическим колитом (см.), реже — с болезнью Крона (см.), тиреоидитом Риделя, васкулитом (см.) и др. Заболевание встречается в возрасте до 40 лет. Начинается с недомогания, озноба и повышения температуры тела. Основными симптомами являются желтуха (см.) и кожный зуд (см.), тошнота, чувство дискомфорта в правом подреберье. Симптомы то появляются, то исчезают. Печень увеличивается. В поздних стадиях развития холангита определяются признаки билиарного цирроза печени (см.).
Течение
По течению холангит может быть:
- острым;
- хроническим.
В зависимости от того, какие патологические изменения наступают в стенке желчных протоков, острый холангит бывает:
- катаральный;
- гнойный;
- дифтерический;
- некротический.
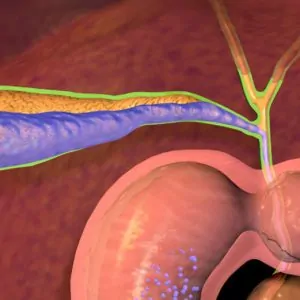 При катаральном холангите в стенках желчных путей наблюдается обычное неосложненное воспаление в его классическом проявлении – это покраснение и отек слизистой оболочки, отслаивание ее поверхностного слоя.
При катаральном холангите в стенках желчных путей наблюдается обычное неосложненное воспаление в его классическом проявлении – это покраснение и отек слизистой оболочки, отслаивание ее поверхностного слоя.
Гнойная форма холангита характеризуется образованием мелких множественных абсцессов (ограниченных гнойников) и дальнейшим гнойным расплавлением желчных ходов.
При дифтерическом холангите в стенках желчевыводящих путей образуются множественные изъязвления, которые приводят к постепенному разрушению стенок. Также характерная черта – стенки желчевыводящих путей покрыты изнутри фиброзной пленкой.
Для некротической формы характерно формирование очагов некроза (омертвения) стенки желчных путей.
Хроническое течение холангита наблюдается чаще. Оно может развиться:
- как первичный процесс с затяжным течением;
- как следствие острого воспаления.
Различают такие формы хронического холангита, как:
- латентная – это скрытая форма, во время которой в желчных протоках есть морфологические изменения, но симптоматика не проявляется;
- рецидивирующая – форма с чередованием обострений и периодов затишья;
- длительно текущая септическая – затяжная форма с инфекционным поражением всего организма;
- абсцедирующая – при такой форме в системе желчевыводящих протоков образуются гнойники;
- склерозирующая – в стенках желчевыводящих протоков происходит выраженное разрастание соединительной ткани, что причиняет их сужение и деформацию.
Холангит может протекать в виде таких разновидностей, как:
- холедохит – воспаление холедоха (общего желчного протока);
- ангиохолит – поражение более мелких желчных ходов;
- папиллит – воспалительное поражение фатерова сосочка (места впадения холедоха в 12-перстную кишку);
- тотальное поражение всей системы желчевыводящих путей.
Прогноз
Прогноз при заболевании полностью зависит от состояния человека и формы течения, а также оттока желчи. Если лечение было проведено своевременно, то никаких осложнений быть не должно. Быстрое вмешательство приводит к положительному результату
Но, важно поддерживать организм, чтобы не возник рецидив. Постоянное повторение картины патологии приводит к хроническому течению
В таком случае прогноз может быть крайне неблагоприятным.
Если говорить о поздних стадиях патологии, то здесь все зависит от лечения. Но все, же вероятность неблагоприятного прогноза в несколько раз выше. Спасти человека удается не всегда, особенно если у него цирроз печени. Здесь нужна исключительно трансплантация органа. Ухудшить прогноз способны дополнительные симптомы, относящиеся к острой печеночной недостаточности, циррозу и абсцессу печени. В группе риска находятся женщины в возрасте старше 50 лет
Поэтому важно проходить обследования и реагировать на любые симптомы своевременно
Лечение
Лечение холангита подразумевает применение лекарств, с помощью которых удастся купировать воспаление, добиться дезинтоксикации, декомпрессии желчных протоков.
Лекарства
Антибиотики при холангите помогают избавиться от воспаления. Кроме этого, назначаются такие группы препаратов:
- спазмолитики;
- противовоспалительные;
- противопаразитарные;
- гепатопротекторы;
- желчегонные.
Диета
Диета при холангите должна соблюдаться строго. В период обострения приветствуется голодание. После нормализации состояния назначается щадящее питание. Блюда готовятся на пару, отвариваются или запекаются. Запрещено употреблять жирное мясо и рыбу, супы готовить только на овощном бульоне.
Обязательное условие – строгое соблюдение диеты
Симптомы заболевания
Особенности клинических проявлений. Острый холангит возникает как осложнение холедохолитиаза при тотальной или субтотальной обструкции желчного протока, реже он развивается как осложнение холангиографии или после эндопротезирования холедоха, проведения эндоскопической папиллосфинктеротомии. Клиническая симптоматика острого холангита включает недомогание, желтуху, боль в правом подреберье с иррадиацией в правое плечо, предплечье, лопатку, перемежающуюся лихорадку с ознобами и обильным потом, тошнотой, рвотой, спутанность сознания, артериальную гипотензию (инфекционно-токсический шок), составляющие так называемую пентаду Рейнольдса. Больных часто развиваются тромбоцитопения как проявление внутрисосудистои коагулопатии, признаки печеночно-клеточной недостаточности.
Острый рецидивирующий холангит характеризуется менее тяжелым течением и возникает на фоне желчнокаменной болезни, болезни Кароли. Рецидивирующему холангиту присуща триада Шарко. В ряде случаев у больных наблюдаются неопределенные диспепсические расстройства без лихорадки, желтухи, болевого синдрома. В промежутках между обострениями, при отсутствии заболевания печени, симптомы холангита могут отсутствовать или проявляться легкой билиарной диспепсией. Желтуха при холангите может иметь комбинированный характер, обычно она механическая, обусловлена препятствием оттоку желчи. В случаях сопутствующего поражения печени присоединяются признаки паренхиматозной желтухи. Иногда заболевание начинается подобно сепсису: с перемежающимися лихорадкой и ознобами. Тяжелые формы заболевания сопровождаются развитием сепсиса, осложняющегося септическим шоком, олигоурией и почечной недостаточностью.
Периодичность лихорадки, характер течения заболевания при бактериальном холангите зависят от возбудителя и степени обтурации желчных протоков. Особенно тяжело протекают пневмококковые холангиты, которые, как правило, осложняются развитием абсцессов печени. Уменьшение желчной гипертензии приводит к исчезновению клинических проявлений. Во время обострения заболевания печень увеличивается в размерах вследствие перерастяжения печеночной капсулы, становится болезненной при пальпации. Край печени обычно имеет гладкую поверхность. Следует отметить, что, поскольку ведущим звеном в патогенезе холангита является временная обтурация желчных протоков, механическая желтуха имеет переменный характер и зависит, аналогично температуре, от степени обтурации желчных путей. Клинические проявления холангита при хроническом течении могут характеризоваться чувством давления или тупыми болями в правом подреберье, слабостью, быстрой утомляемостью, нередко легкой желтушностью видимых слизистых оболочек, кожи, зудом кожи Частым симптомом являются длительные периоды немотивированного субфебрилитета, сопровождающегося ознобом. Особенности течения заболевания у пожилых людей — выраженный астенический синдром спутанность сознания при отсутствии лихорадки и болей. В постановке диагноза, наряду с описанной клинической картиной, помогают лабораторные и инструментальные методы исследования.
Стандартные методы лечения
Известных методов излечения не существует. Лечение включает:
Лекарственные препараты для уменьшения тяжести симптомов, в первую очередь зуда.
Урсодезоксихолевая кислота для замедления прогрессирования поражения печени.
Обетихолевая кислота — это новый лекарственный препарат для лечения ПБХ, одобренный Управлением США по контролю продуктов питания и лекарственных средств (FDA) в 2016 г. для лечения первичного билиарного холангита. Этот лекарственный препарат предназначен для применения у пациентов, у которых урсодезоксихолевая кислота недостаточно эффективна
У пациентов с запущенным заболеванием печени его следует применять с осторожностью.
Лечение осложнений.
В конечном итоге трансплантация печени.
Нельзя употреблять алкоголь. Следует отменить лекарственные препараты, которые могут повредить печень.
Зуд может облегчать холестирамин, а также рифампин, налтрексон (опиоид), сертралин или урсодезоксихолевая кислота в сочетании с ультрафиолетовым светом.
Урсодезоксихолевая кислота, особенно если ее принимали до прогрессирования заболевания, уменьшает повреждение печени, продлевает жизнь, а также отсрочивает необходимость трансплантации печени. Обетихолевая кислота — это новый лекарственный препарат, одобренный FDA, который, как было доказано, улучшает результаты анализов крови, имеющих отношение к печени, у многих больных с ПБХ, у которых применение только урсодезоксихолевой кислоты не дает необходимого эффекта.
Необходимы добавки кальция и витамина D, чтобы предотвратить развитие остеопороза или замедлить его прогрессирование. Физические упражнения с весовой нагрузкой, бисфосфонаты или ралоксифен могут также помочь предотвратить или замедлить остеопороз. Возможно, потребуются витаминные добавки с витаминами А, D, E и K для коррекции авитаминозов. Витамины А, D и E можно принимать внутрь. Витамин K вводится посредством инъекций.
Если болезнь запущена, наилучшим методом лечения остается трансплантация печени. Она может продлить жизнь. После трансплантации у некоторых больных ПБХ может рецидивировать, но заболевание редко принимает тяжелую форму.
Классификация форм и видов холангита
В процессе диагностики врачу необходимо выяснить, о какой именно форме и типе заболевания идет речь в каждом конкретном случае. Только тогда возможно правильно подобрать метод лечения, а также дать индивидуальные рекомендации пациенту по восстановительной терапии и профилактике.
Острый холангит
Речь идет не о специфической разновидности заболевания, а о скорости его развития. Типичные признаки холангита наряду с общим тяжелым состоянием пациента возникают в течение всего 1-2 суток. Боль, высокая температура, слабость, рвота – эти симптомы требуют немедленного реагирования. Пациенту вызывают скорую, после чего происходит госпитализация.
Существует молниеносная («фульминантная») форма заболевания. Характерные клинические симптомы холангита появляются очень быстро, а от времени их начальных проявлений до сепсиса проходит всего несколько часов. Летальность превышает 90% случаев даже при оказании пациенту немедленной помощи в условиях стационара.
Хронический холангит
Сложно диагностируемая форма заболевания. Долгие годы может протекать скрытно, без особых симптомов. Возникает самостоятельно, но ее первопричиной может быть острый холангит, лечение которого не дало ожидаемого результата. Сложность терапии заключается в том, что клиническая картина нечеткая. Пациенты жалуются лишь на жидкий стул, а также периодические боли в животе в правом подреберье. Требуются стандартная диагностика и длительное наблюдение, по итогам которого врач подбирает схему лечения.
Одна из хронических форм заболевания – первичный билиарный холангит. Относится к аутоиммунным патологиям, проявляющимся в виде прогрессирующего, но негнойного воспаления внутрипеченочных желчных протоков. На этом фоне формируется фиброз, а вслед за ним – цирроз печени. В группе риска женщины 30-65 лет, у мужчин билиарный холангит встречается значительно ниже.
Склерозирующий тип
Хронический холангит, проявляющийся в нарушении оттока желчи. Пищеварительный фермент застаивается, что приводит к постепенному и разрастающемуся разрушению клеток печени. Типичное последствие – печеночная недостаточность. Патологический процесс часто не имеет специфических симптомов. По мере ухудшения состояния у пациента появляются:
- боль справа в животе;
- пожелтение кожи;
- зуд;
- апатия;
- потеря массы тела.
Частота заболевания не превышает 1-4 случаев на 100 тыс. населения по официальной статистике, но реальный показатель может быть выше, так как у многих пациентов оно протекает бессимптомно. В 80% случаев такое воспаление желчных протоков сопровождается другими хроническими заболеваниями органов пищеварительного тракта.
Гнойный тип болезни
Воспаление желчных протоков, протекающее в острой гнойной форме. Первопричина: полная блокировка оттока желчи. У пациента гнойный холангит сопровождается симптомами: стремительно развивающаяся желтуха с покраснением кожи, озноб, боль. Если проходимость протоков не восстановить, гнойный холангит приводит к билиарному сепсису.
В 100% случаев при отсутствии лечения болезнь завершается летальным исходом. Гнойный холангит вызывают конкременты в холедохе как осложнение при желчнокаменной болезни. В группе риска люди старшего возраста. Часто патологию вызывают травмы печени, опухоли, а также паразитарная инвазия.
Холецистохолангит
Хронический воспалительный процесс, охватывающий желчный пузырь и проходы. В него вовлекаются паренхимы печени. Если у пациента с хроническим холангитом есть подозрение на холецистохолангит, то симптомы следующие: сильная боль в животе, интоксикационный синдром, уплотнение паренхимы печени, печеночная недостаточность.
Возбудителями являются патогенные микроорганизмы. К ним относят кишечную палочку, стафилококки и другие. Встречается вместе с вирусным гепатитом, а также микозами. Пути инфицирования: двенадцатиперстная кишка, лимфа, кровь. Необходимое условие: нарушение оттока желчи. Симптомы заболевания – не только воспаление желчных протоков, но и температура, слабость, пожелтение кожи, боль, на которые могут накладываться признаки сопутствующих заболеваний желудочно-кишечного тракта.
Диагностика
Диагноз ставится на основании характерных симптомов холангита, тщательного осмотра и данных аппаратного и лабораторного исследований:
- УЗИ желчного пузыря, печени и желчных протоков;
- Радиоизотопное исследование желчных путей;
- Общий и биохимический анализ крови;
- Лабораторное исследование желчи.
- Холангиоманометрия (измерение давления внутри желчных протоков);
- Холедохоскопия (эндоскопическое исследование желчных протоков);
- Ретроградная панкреатохолангиография (рентгеноскопия желчных путей и поджелудочной железы с эндоскопическим введением контрастного вещества);
- Внутривенная холангиография (рентгеноскопия желчных путей с внутривенным введением контрастного вещества, позволяющая увидеть внутри- и внепеченочные протоки).
Диагностика заболевания и методы лечения
Холангит, лечение которого не было произведено своевременно, переходит в хроническую форму и может стать причиной летального исхода. Возникновение ранних симптомов является поводом незамедлительного обращения к специалисту для полного обследования организма и постановки диагноза.
Заболевание может быть выявлено врачом на основании данных, полученных непосредственно при опросе пациента, а также в результате комплексного диагностического исследования:
- Первый метод — ультразвуковое исследование желчных протоков, печени и желчного пузыря.
- Второй метод заключается в исследование желчных каналов при помощи радиоизотопного метода. Этот способ основан на введении в организм радиоактивного вещества, которое, двигаясь по желчевыводящим протокам, покажет их проходимость, контуры органа. Исследование проводится с использованием радиометрической аппаратуры, которая улавливает волны от радиоактивных веществ и передает их в наглядное изображение. Органы человеческого организма при радиоизотопном методе исследования окрашиваются в определенный цвет, благодаря чему специалист может сделать необходимые замеры и поставить точный диагноз.
- Третий метод — внутривенная холангиография — является точным методом исследования проходимости и состояния желчевыводящих каналов путем введения в кровь пациента особого вещества, обладающего окрашивающим свойством. Для обследования используют вещество Билиграфин, которое вводится в кровь пациенту.
- Четвертый метод — холангиоманометрия или выявление показателя уровня давления в желчевыводящих путях.
- Пятый метод — анализ крови (биохимический и общий).
- Шестой метод — холедохоскопия или обследование протоков эндоскопическим методом.
- Седьмой метод — ретроградная панкреатохолангиография, при которой в организм вводится контрастное вещество, отображающее состояние органов и протоков на рентгеновском снимке.
Различают два способа лечения холангита: хирургический и консервативный. Оба должны проводиться только в стационарных условиях под непосредственным наблюдением специалиста из-за риска возникновения осложнений (гнойный абсцесс желчевыводящих путей, желчного пузыря, цирроз печени, перитонит).
Хирургическое лечение
Хирургическое лечение назначается тем пациентам, у которых не наблюдается эффекта от использования консервативного метода, а также когда желчь не может выходить по каналам из-за рубцов, камней, опухолей. Наиболее часто врачи прибегают к эндоскопическому способу оперирования.
Лечение холангита хирургическим методом заключается в следующих действиях:
- удаление препятствия для оттока желчи (камней, рубцов, опухолей);
- устранение сужений протоков;
- установление дренажа в каналах.
Обычно операция производится с минимальным вмешательством без обширных полостных действий, что позволяет не допустить кровотечений, быстрее избавиться от операционного шва, повысить переносимость самого хирургического вмешательства.
Если холангит перешел в гнойную острую форму, то без полостной операции здесь не обойтись. В результате нее удаляются пораженные гноем участки и ткани. После такого сложного хирургического вмешательства пациент обязательно проходит курс лечения антибиотиками для исключения развития осложнений.
Лечение холангита консервативным способом показано в том случае, если нет механических препятствий оттоку желчи по желчевыводящим каналам. Обычно терапия состоит из приема антибактериальных лекарств (антибиотиков определенных групп действия), препаратов, которые снижают интоксикацию организма, нормализуют и ускоряют отток желчи. Нелишним будет назначение препаратов, обладающих спазмолитическим и обезболивающим действием.
Лечение холангита
Терапия первичного холангита в основном основана на расширении стенозов желчных протоков. Для этого используется эндоскопическая техника. У некоторых пациентов единственным эффективным способом является трансплантация печени, особенно если воспаление рецидивирует, а лечение не приносит ожидаемых результатов. К сожалению, даже после пересадки печени воспаление может начаться снова. Также проводится симптоматическое лечение.
Лечение вторичного холангита в первую очередь основано на поддержании правильного питания (возможно даже парентеральное питание). Кроме того, больным назначают антибиотики. Некоторым пациентам может потребоваться хирургическое лечение в виде расширения желчных протоков.
Информация, представленная в данной статье, предназначена исключительно для ознакомления и не может заменить профессиональную консультацию и квалифицированную медицинскую помощь. При малейшем подозрении о наличии данного заболевания обязательно проконсультируйтесь с врачом!
Как лечить холангит?
Лечение холангита проводится только в стационаре. Народные средства, которые человек желает проводить в домашних условиях, не способствуют выздоровлению. Здесь необходимо медикаментозное, терапевтическое и порой хирургическое лечение.
Чем лечить холангит? Врач прописывает лекарства, если наблюдается нормальный отток желчи:
- Антибиотики;
- Спазмолитики;
- Сульфаниламиды;
- Лекарства, снижающие интоксикацию;
- Медикаменты, улучшающие отток желчи;
- Противогельминтные препараты.
В случае неэффективности консервативного лечения прибегают к хирургическому. Проводится эндоскопия с дренированием желчных протоков, устранением сужения, удалением камней. При гнойном воспалении проводится полостная операция по удалению гнойных или некротических участков. Порой проводится холецистэктомия – удаление желчного пузыря или полная пересадка печени.